డయాబెటిస్ మెల్లిటస్లో నెఫ్రోపతీ యొక్క విధానాలు, దాని నిర్ధారణ మరియు చికిత్స

డయాబెటిక్ నెఫ్రోపతి - రెండు రకాల డయాబెటిస్ మెల్లిటస్లో సంభవించే మూత్రపిండ నాళాలలో నిర్దిష్ట రోగలక్షణ మార్పులు మరియు గ్లోమెరులోస్క్లెరోసిస్కు దారితీస్తాయి, మూత్రపిండాల వడపోత పనితీరు తగ్గడం మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం (సిఆర్ఎఫ్) అభివృద్ధి. డయాబెటిక్ నెఫ్రోపతీ వైద్యపరంగా మైక్రోఅల్బుమినూరియా మరియు ప్రోటీన్యూరియా, ధమనుల రక్తపోటు, నెఫ్రోటిక్ సిండ్రోమ్, యురేమియా సంకేతాలు మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం ద్వారా వ్యక్తమవుతుంది. డయాబెటిక్ నెఫ్రోపతీ యొక్క రోగ నిర్ధారణ మూత్రంలో అల్బుమిన్ స్థాయిని నిర్ణయించడం, ఎండోజెనస్ క్రియేటినిన్ యొక్క క్లియరెన్స్, రక్తం యొక్క ప్రోటీన్ మరియు లిపిడ్ స్పెక్ట్రం, మూత్రపిండాల అల్ట్రాసౌండ్ నుండి డేటా, మూత్రపిండ నాళాల అల్ట్రాసౌండ్. డయాబెటిక్ నెఫ్రోపతీ చికిత్సలో, ఆహారం, కార్బోహైడ్రేట్ యొక్క దిద్దుబాటు, ప్రోటీన్, కొవ్వు జీవక్రియ, ACE మరియు ARA ఇన్హిబిటర్లను తీసుకోవడం, నిర్విషీకరణ చికిత్స మరియు అవసరమైతే, హిమోడయాలసిస్, మూత్రపిండ మార్పిడి సూచించబడుతుంది.

సాధారణ సమాచారం
డయాబెటిక్ నెఫ్రోపతీ అనేది టైప్ 1 మరియు టైప్ 2 డయాబెటిస్ యొక్క ఆలస్య సమస్య మరియు ఈ వ్యాధి ఉన్న రోగులలో మరణానికి ప్రధాన కారణాలలో ఒకటి. డయాబెటిస్ (డయాబెటిక్ మాక్రోయాంగియోపతి మరియు మైక్రోఅంగియోపతి) సమయంలో అభివృద్ధి చెందుతున్న పెద్ద మరియు చిన్న రక్త నాళాలకు నష్టం అన్ని అవయవాలు మరియు వ్యవస్థల ఓటమికి దోహదం చేస్తుంది, ప్రధానంగా మూత్రపిండాలు, కళ్ళు మరియు నాడీ వ్యవస్థ.
డయాబెటిస్ మెల్లిటస్ ఉన్న 10-20% మంది రోగులలో డయాబెటిక్ నెఫ్రోపతీ గమనించవచ్చు, తరచుగా నెఫ్రోపతీ ఇన్సులిన్-ఆధారిత రకం వ్యాధి యొక్క కోర్సును క్లిష్టతరం చేస్తుంది. డయాబెటిక్ నెఫ్రోపతి మగ రోగులలో మరియు టైప్ 1 డయాబెటిస్ మెల్లిటస్ ఉన్నవారిలో ఎక్కువగా కనుగొనబడుతుంది, ఇది యుక్తవయస్సులో అభివృద్ధి చెందింది. డయాబెటిక్ నెఫ్రోపతీ (స్టేజ్ సిఆర్ఎఫ్) అభివృద్ధిలో గరిష్ట స్థాయి 15-20 సంవత్సరాల మధుమేహంతో గమనించబడుతుంది.

డయాబెటిక్ నెఫ్రోపతికి కారణాలు
డయాబెటిక్ నెఫ్రోపతీ మూత్రపిండ నాళాలలో రోగలక్షణ మార్పులు మరియు వడపోత పనితీరును నిర్వహించే క్యాపిల్లరీ లూప్స్ (గ్లోమెరులి) యొక్క గ్లోమెరులి వలన సంభవిస్తుంది. ఎండోక్రినాలజీలో పరిగణించబడే డయాబెటిక్ నెఫ్రోపతీ యొక్క వ్యాధికారక యొక్క వివిధ సిద్ధాంతాలు ఉన్నప్పటికీ, దాని అభివృద్ధికి ప్రధాన కారకం మరియు ప్రారంభ లింక్ హైపర్గ్లైసీమియా. కార్బోహైడ్రేట్ జీవక్రియ లోపాల యొక్క దీర్ఘకాలిక సరిపోని పరిహారం కారణంగా డయాబెటిక్ నెఫ్రోపతి సంభవిస్తుంది.
డయాబెటిక్ నెఫ్రోపతీ యొక్క జీవక్రియ సిద్ధాంతం ప్రకారం, స్థిరమైన హైపర్గ్లైసీమియా క్రమంగా జీవరసాయన ప్రక్రియలలో మార్పులకు దారితీస్తుంది: మూత్రపిండ గ్లోమెరులి యొక్క ప్రోటీన్ అణువుల యొక్క ఎంజైమాటిక్ గ్లైకోసైలేషన్ మరియు వాటి క్రియాత్మక కార్యాచరణలో తగ్గుదల, నీటి-ఎలక్ట్రోలైట్ హోమియోస్టాసిస్ యొక్క అంతరాయం, కొవ్వు ఆమ్లాల జీవక్రియ, ఆక్సిజన్ రవాణా తగ్గడం, పాలియోల్ టాక్సిక్ ప్రభావం గ్లూకోజ్ గ్లూకోజ్ వినియోగ మార్గం మూత్రపిండ కణజాలం, పెరిగిన మూత్రపిండ వాస్కులర్ పారగమ్యత.
డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధిలో హిమోడైనమిక్ సిద్ధాంతం ధమనుల రక్తపోటు మరియు బలహీనమైన ఇంట్రారెనల్ రక్త ప్రవాహంలో ప్రధాన పాత్ర పోషిస్తుంది: ధమనులను తీసుకురావడం మరియు మోసుకెళ్ళే స్వరంలో అసమతుల్యత మరియు గ్లోమెరులి లోపల రక్తపోటు పెరుగుతుంది. దీర్ఘకాలిక రక్తపోటు గ్లోమెరులిలో నిర్మాణాత్మక మార్పులకు దారితీస్తుంది: మొదట, వేగవంతమైన ప్రాధమిక మూత్రం ఏర్పడటం మరియు ప్రోటీన్ల విడుదలతో హైపర్ ఫిల్ట్రేషన్, తరువాత మూత్రపిండ గ్లోమెరులర్ కణజాలాన్ని కనెక్టివ్ (గ్లోమెరులోస్క్లెరోసిస్) తో పూర్తి గ్లోమెరులర్ అన్క్లూజన్తో భర్తీ చేయడం, వాటి వడపోత సామర్థ్యం తగ్గడం మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం అభివృద్ధి.
జన్యు సిద్ధాంతం డయాబెటిక్ నెఫ్రోపతీతో జన్యుపరంగా నిర్ణయించబడిన ముందస్తు కారకాలతో ఉనికిలో ఉంది, ఇది జీవక్రియ మరియు హిమోడైనమిక్ రుగ్మతలలో వ్యక్తమవుతుంది. డయాబెటిక్ నెఫ్రోపతీ యొక్క వ్యాధికారకంలో, మూడు అభివృద్ధి విధానాలు ఒకదానితో ఒకటి పాల్గొంటాయి మరియు సన్నిహితంగా ఉంటాయి.
డయాబెటిక్ నెఫ్రోపతీకి ప్రమాద కారకాలు ధమనుల రక్తపోటు, దీర్ఘకాలిక అనియంత్రిత హైపర్గ్లైసీమియా, మూత్ర మార్గము అంటువ్యాధులు, కొవ్వు జీవక్రియ మరియు అధిక బరువు, పురుష లింగం, ధూమపానం మరియు నెఫ్రోటాక్సిక్ .షధాల వాడకం.
డయాబెటిక్ నెఫ్రోపతీ యొక్క లక్షణాలు
డయాబెటిక్ నెఫ్రోపతీ నెమ్మదిగా అభివృద్ధి చెందుతున్న వ్యాధి, దాని క్లినికల్ పిక్చర్ రోగలక్షణ మార్పుల దశపై ఆధారపడి ఉంటుంది. డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధిలో, మైక్రోఅల్బుమినూరియా, ప్రోటీన్యూరియా మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క టెర్మినల్ దశలు వేరు చేయబడతాయి.
చాలాకాలంగా, డయాబెటిక్ నెఫ్రోపతీ ఎటువంటి బాహ్య వ్యక్తీకరణలు లేకుండా, లక్షణం లేనిది. డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రారంభ దశలో, మూత్రపిండాల గ్లోమెరులి పరిమాణంలో పెరుగుదల (హైపర్ఫంక్షనల్ హైపర్ట్రోఫీ), మూత్రపిండాల రక్త ప్రవాహం పెరగడం మరియు గ్లోమెరులర్ వడపోత రేటు (జిఎఫ్ఆర్) పెరుగుదల గుర్తించబడ్డాయి. డయాబెటిస్ ప్రారంభమైన కొన్ని సంవత్సరాల తరువాత, మూత్రపిండాల గ్లోమెరులర్ ఉపకరణంలో ప్రారంభ నిర్మాణ మార్పులు గమనించబడతాయి. గ్లోమెరులర్ వడపోత యొక్క అధిక పరిమాణం మిగిలి ఉంది; మూత్రంలో అల్బుమిన్ విసర్జన సాధారణ విలువలను మించదు (
డయాబెటిక్ నెఫ్రోపతీ ప్రారంభించి పాథాలజీ ప్రారంభమైన 5 సంవత్సరాల కన్నా ఎక్కువ అభివృద్ధి చెందుతుంది మరియు స్థిరమైన మైక్రోఅల్బుమినూరియా (> 30-300 మి.గ్రా / రోజు లేదా ఉదయం మూత్రంలో 20-200 మి.గ్రా / మి.లీ) ద్వారా వ్యక్తమవుతుంది. రక్తపోటులో క్రమానుగతంగా పెరుగుదల గమనించవచ్చు, ముఖ్యంగా శారీరక శ్రమ సమయంలో. డయాబెటిక్ నెఫ్రోపతీ ఉన్న రోగుల క్షీణత వ్యాధి యొక్క చివరి దశలలో మాత్రమే గమనించబడుతుంది.
వైద్యపరంగా ఉచ్చరించబడిన డయాబెటిక్ నెఫ్రోపతీ 15-20 సంవత్సరాల తరువాత టైప్ 1 డయాబెటిస్ మెల్లిటస్తో అభివృద్ధి చెందుతుంది మరియు ఇది నిరంతర ప్రోటీన్యూరియా (యూరిన్ ప్రోటీన్ స్థాయి> 300 మి.గ్రా / రోజు) ద్వారా వర్గీకరించబడుతుంది, ఇది పుండు యొక్క కోలుకోలేని సామర్థ్యాన్ని సూచిస్తుంది. మూత్రపిండ రక్త ప్రవాహం మరియు జిఎఫ్ఆర్ తగ్గుతాయి, ధమనుల రక్తపోటు స్థిరంగా ఉంటుంది మరియు సరిదిద్దడం కష్టం అవుతుంది. నెఫ్రోటిక్ సిండ్రోమ్ అభివృద్ధి చెందుతుంది, హైపోఅల్బ్యూనిమియా, హైపర్ కొలెస్టెరోలేమియా, పరిధీయ మరియు కుహరం ఎడెమా ద్వారా వ్యక్తమవుతుంది. బ్లడ్ క్రియేటినిన్ మరియు బ్లడ్ యూరియా స్థాయిలు సాధారణమైనవి లేదా కొద్దిగా పెరుగుతాయి.
డయాబెటిక్ నెఫ్రోపతీ యొక్క టెర్మినల్ దశలో, మూత్రపిండాల వడపోత మరియు ఏకాగ్రత పనితీరులో గణనీయమైన తగ్గుదల ఉంది: భారీ ప్రోటీన్యూరియా, తక్కువ జిఎఫ్ఆర్, రక్తంలో యూరియా మరియు క్రియేటినిన్ స్థాయిలో గణనీయమైన పెరుగుదల, రక్తహీనత అభివృద్ధి, తీవ్రమైన ఎడెమా. ఈ దశలో, హైపర్గ్లైసీమియా, గ్లూకోసూరియా, ఎండోజెనస్ ఇన్సులిన్ యొక్క మూత్ర విసర్జన మరియు ఎక్సోజనస్ ఇన్సులిన్ అవసరాన్ని గణనీయంగా తగ్గించవచ్చు. నెఫ్రోటిక్ సిండ్రోమ్ పురోగమిస్తుంది, రక్తపోటు అధిక విలువలకు చేరుకుంటుంది, డైస్పెప్టిక్ సిండ్రోమ్, యురేమియా మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం జీవక్రియ ఉత్పత్తుల ద్వారా శరీరం యొక్క స్వీయ-విషం మరియు వివిధ అవయవాలు మరియు వ్యవస్థలకు నష్టం కలిగించే సంకేతాలతో అభివృద్ధి చెందుతాయి.
డయాబెటిక్ నెఫ్రోపతీ నిర్ధారణ
డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రారంభ రోగ నిర్ధారణ ఒక క్లిష్టమైన పని. డయాబెటిక్ నెఫ్రోపతీ నిర్ధారణను స్థాపించడానికి, జీవరసాయన మరియు సాధారణ రక్త పరీక్ష, జీవరసాయన మరియు సాధారణ మూత్ర విశ్లేషణ, రెహబెర్గ్ పరీక్ష, జిమ్నిట్స్కీ పరీక్ష మరియు మూత్రపిండ నాళాల అల్ట్రాసౌండ్ నిర్వహిస్తారు.
డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రారంభ దశల యొక్క ప్రధాన గుర్తులు మైక్రోఅల్బుమినూరియా మరియు గ్లోమెరులర్ వడపోత రేటు. డయాబెటిస్ మెల్లిటస్ ఉన్న రోగుల యొక్క వార్షిక పరీక్షతో, మూత్రంలో అల్బుమిన్ యొక్క రోజువారీ విసర్జన లేదా ఉదయం భాగంలో అల్బుమిన్ / క్రియేటినిన్ నిష్పత్తి పరిశీలించబడుతుంది.
ప్రోటీన్యూరియా యొక్క దశకు డయాబెటిక్ నెఫ్రోపతి యొక్క మార్పు మూత్రం యొక్క సాధారణ విశ్లేషణలో ప్రోటీన్ ఉనికి ద్వారా లేదా రోజుకు 300 మి.గ్రా కంటే ఎక్కువ మూత్రంతో అల్బుమిన్ విసర్జన ద్వారా నిర్ణయించబడుతుంది. రక్తపోటు పెరుగుదల, నెఫ్రోటిక్ సిండ్రోమ్ సంకేతాలు ఉన్నాయి. డయాబెటిక్ నెఫ్రోపతీ యొక్క చివరి దశను నిర్ధారించడం కష్టం కాదు: భారీ ప్రోటీన్యూరియా మరియు GFR (30 - 15 ml / min కన్నా తక్కువ) తగ్గడం, బ్లడ్ క్రియేటినిన్ మరియు యూరియా స్థాయిలు (అజోటెమియా), రక్తహీనత, అసిడోసిస్, హైపోకాల్సెమియా, హైపర్ఫాస్ఫేటిమియా, హైపర్లిపిడెమియా మరియు ముఖ వాపు జోడించబడ్డాయి. మరియు మొత్తం శరీరం.
ఇతర మూత్రపిండ వ్యాధులతో డయాబెటిక్ నెఫ్రోపతీ యొక్క అవకలన నిర్ధారణను నిర్వహించడం చాలా ముఖ్యం: దీర్ఘకాలిక పైలోనెఫ్రిటిస్, క్షయ, తీవ్రమైన మరియు దీర్ఘకాలిక గ్లోమెరులోనెఫ్రిటిస్. ఈ ప్రయోజనం కోసం, మైక్రోఫ్లోరా, మూత్రపిండాల అల్ట్రాసౌండ్, విసర్జన యూరోగ్రఫీ కోసం మూత్రం యొక్క బాక్టీరియా పరీక్ష చేయవచ్చు.కొన్ని సందర్భాల్లో (ప్రారంభ-అభివృద్ధి చెందిన మరియు వేగంగా పెరుగుతున్న ప్రోటీన్యూరియా, నెఫ్రోటిక్ సిండ్రోమ్ యొక్క ఆకస్మిక అభివృద్ధి, నిరంతర హెమటూరియా), రోగ నిర్ధారణను స్పష్టం చేయడానికి మూత్రపిండాల యొక్క చక్కటి-సూది ఆస్ప్రిషన్ బయాప్సీని నిర్వహిస్తారు.
డయాబెటిక్ నెఫ్రోపతి చికిత్స
డయాబెటిక్ నెఫ్రోపతీ చికిత్స యొక్క ప్రధాన లక్ష్యం దీర్ఘకాలిక మూత్రపిండ వైఫల్యానికి వ్యాధి యొక్క మరింత పురోగతిని నివారించడం మరియు ఆలస్యం చేయడం, హృదయ సంబంధ సమస్యలు (IHD, మయోకార్డియల్ ఇన్ఫార్క్షన్, స్ట్రోక్) వచ్చే ప్రమాదాన్ని తగ్గించడం. డయాబెటిక్ నెఫ్రోపతీ యొక్క వివిధ దశల చికిత్సలో సాధారణం రక్తంలో చక్కెర, రక్తపోటు, ఖనిజ రుగ్మతలకు పరిహారం, కార్బోహైడ్రేట్, ప్రోటీన్ మరియు లిపిడ్ జీవక్రియ.
డయాబెటిక్ నెఫ్రోపతీ చికిత్సలో మొదటి ఎంపిక మందులు యాంజియోటెన్సిన్-కన్వర్టింగ్ ఎంజైమ్ (ACE) నిరోధకాలు: ఎనాలాప్రిల్, రామిప్రిల్, ట్రాండోలాప్రిల్ మరియు యాంజియోటెన్సిన్ రిసెప్టర్ విరోధులు (ARA): ఇర్బెసార్టన్, వల్సార్టన్, లోసార్టన్, దైహిక మరియు ఇంట్రాకోక్యులర్ డైస్పెప్సియాను సాధారణీకరించడం. హైపోటెన్షన్ అభివృద్ధికి దారితీయని మోతాదులో సాధారణ రక్తపోటుతో కూడా మందులు సూచించబడతాయి.
మైక్రోఅల్బుమినూరియా యొక్క దశతో ప్రారంభించి, తక్కువ ప్రోటీన్, ఉప్పు లేని ఆహారం సూచించబడుతుంది: జంతు ప్రోటీన్, పొటాషియం, భాస్వరం మరియు ఉప్పు తీసుకోవడం పరిమితం. హృదయ సంబంధ వ్యాధుల ప్రమాదాన్ని తగ్గించడానికి, కొవ్వు తక్కువగా ఉన్న ఆహారం కారణంగా డైస్లిపిడెమియా యొక్క దిద్దుబాటు మరియు బ్లడ్ లిపిడ్ స్పెక్ట్రం (ఎల్-అర్జినిన్, ఫోలిక్ యాసిడ్, స్టాటిన్స్) ను సాధారణీకరించే మందులు తీసుకోవడం అవసరం.
డయాబెటిక్ నెఫ్రోపతీ యొక్క టెర్మినల్ దశలో, డిటాక్సిఫికేషన్ థెరపీ, డయాబెటిస్ మెల్లిటస్ చికిత్స యొక్క దిద్దుబాటు, సోర్బెంట్ల వాడకం, యాంటీ అజోటెమిక్ ఏజెంట్లు, హిమోగ్లోబిన్ స్థాయిని సాధారణీకరించడం మరియు ఆస్టియోడైస్ట్రోఫీని నివారించడం అవసరం. మూత్రపిండాల పనితీరులో తీవ్ర క్షీణతతో, హేమోడయాలసిస్, నిరంతర పెరిటోనియల్ డయాలసిస్ లేదా దాత మూత్రపిండ మార్పిడి ద్వారా శస్త్రచికిత్స చికిత్స చేయడం అనే ప్రశ్న తలెత్తుతుంది.
డయాబెటిక్ నెఫ్రోపతీ యొక్క అంచనా మరియు నివారణ
డయాబెటిక్ నెఫ్రోపతీ యొక్క రివర్సిబుల్ దశ మాత్రమే సకాలంలో తగిన చికిత్సతో మైక్రోఅల్బుమినూరియా. ప్రోటీన్యూరియా దశలో, CRF కి వ్యాధి యొక్క పురోగతిని నివారించడం సాధ్యమవుతుంది, అదే సమయంలో డయాబెటిక్ నెఫ్రోపతీ యొక్క టెర్మినల్ దశకు చేరుకోవడం జీవితానికి విరుద్ధమైన స్థితికి దారితీస్తుంది.
ప్రస్తుతం, డయాబెటిక్ నెఫ్రోపతీ మరియు దాని ఫలితంగా అభివృద్ధి చెందుతున్న CRF పున the స్థాపన చికిత్సకు ప్రధాన సూచనలు - హిమోడయాలసిస్ లేదా మూత్రపిండ మార్పిడి. డయాబెటిక్ నెఫ్రోపతి కారణంగా సిఆర్ఎఫ్ 50 ఏళ్లలోపు టైప్ 1 డయాబెటిస్ ఉన్న రోగులలో మొత్తం మరణాలలో 15% కారణమవుతుంది.
డయాబెటిక్ నెఫ్రోపతీ నివారణ అనేది ఎండోక్రినాలజిస్ట్-డయాబెటాలజిస్ట్ చేత డయాబెటిస్ మెల్లిటస్ ఉన్న రోగులను క్రమపద్ధతిలో పరిశీలించడం, చికిత్స యొక్క సకాలంలో దిద్దుబాటు, గ్లైసెమియా స్థాయిలను నిరంతరం స్వీయ పర్యవేక్షణ, హాజరైన వైద్యుడి సిఫారసులకు అనుగుణంగా ఉంటుంది.
స్టేజ్ డయాబెటిక్ నెఫ్రోపతీ. పరీక్షలు మరియు విశ్లేషణలు
వేర్వేరు సమయాల్లో, వైద్యులు నెఫ్రోపతీ యొక్క వివిధ వర్గీకరణలను ఉపయోగించారు. వాడుకలో లేని శాస్త్రీయ వ్యాసాలు మరియు మాన్యువల్లో, వాటిలో ప్రస్తావనలు మిగిలి ఉన్నాయి; అవి చాలా సాధారణీకరించబడ్డాయి మరియు మూడు తరగతులను మాత్రమే కలిగి ఉన్నాయి. ఆధునిక నెఫ్రోలాజిస్టులు వారి రోజువారీ అభ్యాసంలో గ్లోమెరులర్ వడపోత రేటు ఆధారంగా తాజా వర్గీకరణను ఉపయోగిస్తున్నారు. దశల వారీగా వర్గీకరణ కింది అంశాలను కలిగి ఉంటుంది:
- స్టేజ్ I - మూత్రపిండాల యొక్క ఆరోగ్యకరమైన నిర్మాణ యూనిట్లు చనిపోయిన నెఫ్రాన్ల పాత్రను పోషిస్తాయి, దీని వలన వాటి హైపర్ట్రోఫీ సంభవిస్తుంది. ఈ నేపథ్యంలో, గ్లోమెరులి యొక్క కేశనాళికలలో రక్తపోటు పెరుగుతుంది మరియు వడపోత తీవ్రత పెరుగుతుంది,
- దశ II - పాథోఫిజియాలజీలో దీనిని మ్యూట్ లేదా సబ్క్లినికల్ స్టేజ్ అంటారు. ఇది మూత్రపిండ కణజాలంలో తీవ్రమైన పదనిర్మాణ మార్పుల సమయం. నెఫ్రాన్ల యొక్క నేలమాళిగ పొర, దీని ద్వారా రక్తం వాస్తవానికి ఫిల్టర్ చేయబడి, గణనీయంగా గట్టిపడుతుంది. క్లినికల్ వ్యక్తీకరణలు లేవు.మూత్రంలో మాత్రమే అల్బుమిన్ యొక్క కొంచెం ఎక్కువ అప్పుడప్పుడు నమోదు చేయబడుతుంది. నియమం ప్రకారం, తీవ్రమైన అల్బుమినూరియాకు సుమారు 5-10 సంవత్సరాలు గడిచిపోతుంది,
- స్టేజ్ III ను మైక్రోఅల్బుమినూరియా యొక్క దశ అని కూడా పిలుస్తారు మరియు సగం కంటే ఎక్కువ మంది రోగులు అస్థిరమైన పాత్రను కలిగి ఉంటారు. నెఫ్రోపతీ యొక్క ఇటువంటి కోర్సు 10-15 సంవత్సరాలు ఉంటుంది,
- స్టేజ్ IV ను తీవ్రమైన నెఫ్రోపతీ యొక్క దశ అంటారు, దీనిలో మాక్రోఅల్బుమినూరియా ఇప్పటికే గమనించబడింది. ఈ దశలో వ్యాధి యొక్క వ్యాధికారకత నెఫ్రాన్లలో వడపోత రేటు క్రమంగా తగ్గడం ద్వారా వర్గీకరించబడుతుంది. ఈ నేపథ్యంలో, చాలా మంది డయాబెటిస్ తీవ్రమైన ధమనుల రక్తపోటును వ్యక్తం చేయవచ్చు,
- దశ V టెర్మినల్. డయాబెటిక్ నెఫ్రోపతీ ఉచ్ఛరిస్తారు, దీని లక్షణాలు తీవ్రమైన యురేమియాను సూచిస్తాయి. శరీరం మరియు ఇతర జీవక్రియ ఉత్పత్తుల నుండి నత్రజని విసర్జించడాన్ని మూత్రపిండాలు భరించలేవు. వడపోత రేటు తీవ్రంగా తగ్గుతుంది. ఈ దశ యొక్క నెఫ్రోపతీ ఉన్న రోగులకు అత్యవసర హిమోడయాలసిస్ మరియు వేగంగా దాత మూత్రపిండ మార్పిడి అవసరం.
టైప్ 1 లేదా టైప్ 2 డయాబెటిస్తో బాధపడుతున్న ఏ వయోజన, కౌమారదశ, లేదా పిల్లలకి క్లినికల్, బయోకెమికల్ బ్లడ్ టెస్ట్ మరియు యూరినాలిసిస్ క్రమం తప్పకుండా తీసుకోవాలి. ఈ సూచికలు మూత్రపిండాల పనితీరును వర్గీకరిస్తాయి మరియు అసాధారణతలు కనుగొనబడితే, దాని ప్రారంభ దశలో నెఫ్రోపతీ చికిత్సను సకాలంలో ప్రారంభించటానికి అనుమతిస్తాయి. ఇది మాత్రమే వ్యాధి లక్షణాల ఆగమనాన్ని ఆలస్యం చేయడంలో సహాయపడుతుంది మరియు డయాలసిస్ లేకుండా రోగి పూర్తిగా జీవించడానికి వీలు కల్పిస్తుంది.
పాథాలజీ యొక్క రోగ నిర్ధారణలో పరీక్ష మరియు ఫిర్యాదుల యొక్క వివరణాత్మక సేకరణ ఉన్నాయి. అలాగే, రోగి యొక్క నేపథ్య వ్యాధుల గురించి సమాచారం వైద్యుడికి చాలా ముఖ్యం. ఆమెను తెలుసుకుంటే, అతను మూత్రపిండాల యొక్క ఇతర పాథాలజీలతో, ముఖ్యంగా దీర్ఘకాలిక పైలోనెఫ్రిటిస్, గ్లోమెరులోనెఫ్రిటిస్ మరియు మూత్ర వ్యవస్థ యొక్క క్షయవ్యాధితో అవకలన నిర్ధారణను సరిగ్గా నిర్వహించగలడు. మూత్రపిండాల నాళాల డాప్లెరోగ్రఫీతో మూత్రపిండాల యొక్క అల్ట్రాసౌండ్ ఒక ఇన్ఫర్మేటివ్ డయాగ్నొస్టిక్ పద్ధతి. ఇది నిర్మాణం, అవయవం యొక్క పరిమాణం మరియు దాని రక్త సరఫరాలో ద్వితీయ మార్పులను అంచనా వేయడానికి మిమ్మల్ని అనుమతిస్తుంది. తీవ్రమైన సందర్భాల్లో, నిపుణులు బయాప్సీని ఆశ్రయిస్తారు మరియు దెబ్బతిన్న వాటికి ఆరోగ్యకరమైన నెఫ్రాన్ల శాతాన్ని ఖచ్చితమైన స్థాపనతో సూక్ష్మదర్శిని క్రింద కణజాల నమూనా అధ్యయనం చేస్తారు.

శ్రద్ధ వహించండి! డయాబెటిస్లో నెఫ్రోపతీ అనేది త్రికోణ రోగనిర్ధారణ సంకేతాల ద్వారా వర్గీకరించబడుతుంది, వీటిలో ధమనుల రక్తపోటు, ప్రోటీన్యూరియా మరియు జిఎఫ్ఆర్ తగ్గుదల ఉన్నాయి.
డాక్టర్ సరిగ్గా నిర్ధారించడానికి, ఐసిడి కోడ్ ప్రకారం, డయాబెటిస్ మెల్లిటస్ విషయంలో నెఫ్రోపతీ అనుమానం ఉంటే రోగి తప్పనిసరిగా ప్రయోగశాల పరీక్షలు చేయించుకోవాలి. చికిత్స, దాని ప్రభావం, మూత్రం మరియు రక్త పరీక్షల ఫలితాలను ఉపయోగించి కూడా అంచనా వేయబడుతుంది. తప్పనిసరి విశ్లేషణల జాబితాలో ఇవి ఉన్నాయి:
- అల్బుమినూరియాను అంచనా వేయడానికి సాధారణ మరియు రోజువారీ మూత్ర పరీక్షలు,
- వ్యాధికారక అంటువ్యాధి ఏజెంట్లను గుర్తించడానికి పోషక మాధ్యమంలో మూత్ర అవక్షేపాలను విత్తడం,
- గ్లోమెరులర్ వడపోత రేటు లెక్కింపు,
- యూరియా, అవశేష నత్రజని మరియు క్రియేటినిన్ యొక్క నిర్ణయానికి సీరం బయోకెమిస్ట్రీ.

డయాబెటిస్ యొక్క మూత్రపిండ సమస్యలకు ఆహారం
పాథాలజీ యొక్క ప్రారంభ దశలలో, సాధారణ ఆహారంలో మార్పు మాత్రమే నెఫ్రోపతీ యొక్క పురోగతిని గణనీయంగా తగ్గిస్తుంది మరియు దాని క్లినికల్ వ్యక్తీకరణల యొక్క తీవ్రతను తగ్గిస్తుంది. అన్నింటిలో మొదటిది, ఉప్పు తీసుకోవడం రోజుకు 3 గ్రాములకు పరిమితం చేయడం అవసరం. ఇది స్వచ్ఛమైన ఉప్పుకు మాత్రమే కాకుండా, అది చేర్చబడిన ఉత్పత్తులకు కూడా వర్తిస్తుంది. వీటిలో అన్ని రకాల పారిశ్రామిక సాస్లు, తయారుగా ఉన్న ఆహారం, సాసేజ్లు, les రగాయలు ఉన్నాయి.
నెఫ్రాలజిస్టులు మరియు యూరాలజిస్టులు కూడా తక్కువ ప్రోటీన్ కలిగిన ఆహారాన్ని సిఫార్సు చేస్తారు. తక్కువ మాంసాన్ని తినడం అవసరం, అయితే ఆహార జాతులకు ప్రాధాన్యత ఇవ్వడం మంచిది: టర్కీ, కుందేలు మాంసం. అదనంగా, అన్ని మధుమేహ వ్యాధిగ్రస్తులు కార్బోహైడ్రేట్లు, చక్కెర పదార్థాలు మరియు కొవ్వుల తీసుకోవడం తీవ్రంగా పరిమితం చేస్తారు.ఆహారం చాలా కఠినమైనది, అయినప్పటికీ, సుగంధ ద్రవ్యాలు మరియు మూలికలను ఉపయోగించి వైవిధ్యమైన మరియు సమతుల్యమైన రోజువారీ మెనుని సృష్టించడానికి పోషకాహార నిపుణులు సహాయపడతారు.

మూత్రపిండాల సమస్యలు డయాబెటిస్ సంరక్షణను ఎలా ప్రభావితం చేస్తాయి
డయాబెటిస్ ఉన్న రోగికి అదనంగా నెఫ్రోపతీతో బాధపడుతుంటే, చికిత్స నియమావళి సాధారణంగా కొన్ని మార్పులకు లోనవుతుంది. సంభావ్య నెఫ్రోటాక్సిసిటీ కారణంగా అనేక drugs షధాల మోతాదులను తగ్గించడం లేదా పూర్తిగా రద్దు చేయడం జరుగుతుంది. దెబ్బతిన్న మూత్రపిండాలు దానిని చాలా నెమ్మదిగా తొలగిస్తాయి మరియు ఇది రక్తంలో ఎక్కువ కాలం ఉంటుంది కాబట్టి, ఇన్సులిన్ అందించే యూనిట్ల సంఖ్యను తగ్గించాలి. మెట్ఫార్మిన్ యొక్క తప్పు మోతాదు నెఫ్రోపతీకి సూచించబడితే, లాక్టిక్ అసిడోసిస్ అనే తీవ్రమైన సమస్య సంభవించవచ్చు మరియు ఇంటెన్సివ్ కేర్ యూనిట్లో చికిత్స అవసరం.
హిమోడయాలసిస్ మరియు పెరిటోనియల్ డయాలసిస్
ఎక్స్ట్రాకార్పోరియల్ పద్ధతులు నిపుణుల సంప్రదింపుల ద్వారా సూచించబడతాయి. నిర్విషీకరణ చేయడానికి, అదనపు పొటాషియం, నత్రజని మరియు యూరియాను రక్తం నుండి తొలగించడానికి చివరి దశలో దీనిని వర్తించండి. ఈ విధానాలకు ప్రమాణం 500 μmol l కంటే ఎక్కువ క్రియేటినిన్ స్థాయి.
హిమోడయాలసిస్కు ముందు, ఒక ప్రత్యేక ఇంట్రావీనస్ కాథెటర్ వ్యవస్థాపించబడుతుంది, ఇది రక్తాన్ని తీసుకునే ఒక ప్రత్యేక పరికరానికి అనుసంధానించబడి, దానిని శుభ్రపరుస్తుంది మరియు వెంటనే రోగి యొక్క వాస్కులర్ బెడ్కు తిరిగి వస్తుంది. ఈ విధానం వారానికి చాలాసార్లు మరియు క్లినికల్ నేపధ్యంలో మాత్రమే నిర్వహించాలి, ఎందుకంటే ఇది అంటు సమస్యలు మరియు హైపోటెన్షన్ ప్రమాదాన్ని కలిగి ఉంటుంది.
పెరిటోనియల్ డయాలసిస్ యొక్క లక్షణం ఏమిటంటే పెరిటోనియం వడపోత పనితీరును చేస్తుంది, కాబట్టి కాథెటర్ ఉదర కుహరంలోకి చేర్చబడుతుంది. అప్పుడు, ద్రవ బిందులోకి చొప్పించబడుతుంది, తరువాత స్వతంత్రంగా గొట్టాల ద్వారా ప్రవహిస్తుంది. దీని ద్వారా, అదనపు విష పదార్థాలు తొలగించబడతాయి.

సికెడి అభివృద్ధిని నివారించడానికి, రోగ నిరూపణను మెరుగుపరచడానికి మరియు చాలా నాణ్యమైన జీవన ప్రమాణాలను నిర్వహించడానికి, క్రమం తప్పకుండా సమగ్ర పరీక్ష చేయించుకోవడం, గ్లూకోజ్ సూచికలను ప్రతిరోజూ పర్యవేక్షించడం మరియు హాజరైన వైద్యుడు సూచించిన సహాయక drug షధ చికిత్సను తీసుకోవడం అవసరం.
డయాబెటిక్ నెఫ్రోపతి అంటే ఏమిటి
డయాబెటిస్ యొక్క ప్రమాదకరమైన సమస్యలలో ఒకటి నెఫ్రోపతీ, ఇది మూత్రపిండాల పనితీరును ఉల్లంఘించడం లేదా పూర్తిగా కోల్పోవడం. వ్యాధి యొక్క వ్యాధికారకత అనేక కారకాలచే నిర్ణయించబడుతుంది:
- హైపర్గ్లైసీమియా - మూత్రపిండ పొరలలో ప్రోటీన్ల నిర్మాణం మరియు విధుల ఉల్లంఘన ఉంది, సైటోటాక్సిక్ ప్రభావాన్ని కలిగి ఉన్న ఫ్రీ రాడికల్స్ యొక్క క్రియాశీలత.
- హైపర్లిపిడెమియా - అథెరోస్క్లెరోసిస్ మాదిరిగానే, మూత్రపిండ నాళాలలో ఫలకం ఏర్పడుతుంది, ఇది ప్రతిష్టంభనకు దారితీస్తుంది.
- ఇంట్రాపెరిటోనియల్ హైపర్టెన్షన్ - హైపర్ఫిల్ట్రేషన్ ద్వారా వ్యక్తమవుతుంది, అప్పుడు మూత్రపిండాల ప్రక్షాళన పనితీరులో తగ్గుదల ఉంటుంది, బంధన కణజాల నిష్పత్తి పెరుగుతుంది.
రోగి యొక్క వైద్య చరిత్రలో డయాబెటిక్ మూలం యొక్క నెఫ్రోపతీ దశ యొక్క సూచనతో దీర్ఘకాలిక మూత్రపిండ వ్యాధిగా సూచించబడుతుంది. ICD-10 ప్రకారం, ఈ వ్యాధికి ఈ క్రింది సంకేతాలు ఉన్నాయి:
- మూత్రపిండాల వ్యాధుల ద్వారా సంక్లిష్టమైన మధుమేహం యొక్క ఇన్సులిన్-ఆధారిత రూపంతో - E 10.2,
- మూత్రపిండ వైఫల్యం మరియు ఇన్సులిన్ ఆధారపడటంతో - E 11.2,
- డయాబెటిస్లో తగినంత పోషకాహారం లేకపోతే, ప్రభావితమైన మూత్రపిండాలు - E 12.2,
- వ్యాధి యొక్క పేర్కొన్న రూపం నేపథ్యంలో నెఫ్రోపతిక్ రుగ్మతలతో - E 13.2,
- మూత్రపిండాల దెబ్బతిన్న మధుమేహం యొక్క పేర్కొనబడని రూపంతో - E 14.2.

వ్యాధి యొక్క క్లినికల్ వ్యక్తీకరణలు వ్యాధి యొక్క దశపై ఆధారపడి ఉంటాయి. ప్రారంభ దశలో, నిర్ధిష్ట లక్షణాలు కనిపిస్తాయి:
- పనితీరు తగ్గింది, పెరిగిన అలసట,
- సాధారణ బలహీనత సంభవించడం,
- పేలవమైన వ్యాయామం సహనం,
- అప్పుడప్పుడు మైకము, తలనొప్పి,
- పాత తల యొక్క సంచలనం యొక్క రూపాన్ని.
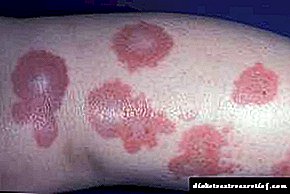
కిమ్మెల్స్టిల్ విల్సన్ సిండ్రోమ్ అభివృద్ధి చెందుతున్నప్పుడు, వ్యక్తీకరణలు విస్తరిస్తాయి. వ్యాధి యొక్క క్రింది క్లినికల్ సంకేతాలు గమనించబడతాయి:
- ఉదయం ముఖం వాపు కనిపించడం,
- తరచుగా మరియు బాధాకరమైన మూత్రవిసర్జన,
- కటి ప్రాంతంలో మొండి నొప్పి,
- స్థిరమైన దాహం
- అధిక రక్తపోటు
- దూడ కండరాలలో తిమ్మిరి, నొప్పి, రోగలక్షణ పగుళ్లు,
- వికారం మరియు ఆకలి లేకపోవడం.
డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధికి అధిక ప్లాస్మా గ్లూకోజ్ ప్రధాన కారణం. వాస్కులర్ గోడపై పదార్ధం నిక్షేపాలు కొన్ని రోగలక్షణ మార్పులకు కారణమవుతాయి:
- మూత్రపిండంలో గ్లూకోజ్ జీవక్రియ ఉత్పత్తులు ఏర్పడటం వల్ల ఉత్పన్నమయ్యే రక్త నాళాల స్థానిక ఎడెమా మరియు నిర్మాణ పునర్నిర్మాణం, ఇవి రక్త నాళాల లోపలి పొరలలో పేరుకుపోతాయి.
- గ్లోమెరులర్ రక్తపోటు అనేది నెఫ్రాన్లలో ఒత్తిడిలో నిరంతరం ప్రగతిశీల పెరుగుదల.
- మూత్రపిండ శరీరాలలో వడపోత ప్రక్రియలను అందించే పోడోసైట్ల పనితీరు యొక్క లోపాలు.
- రక్తపోటు పెరుగుదలను నివారించడానికి రూపొందించబడిన రెనిన్-యాంజియోటెన్సిన్ వ్యవస్థ యొక్క క్రియాశీలత.
- డయాబెటిక్ న్యూరోపతి - పరిధీయ నాడీ వ్యవస్థ యొక్క ప్రభావిత నాళాలు మచ్చ కణజాలంగా రూపాంతరం చెందుతాయి, కాబట్టి మూత్రపిండాల పనితీరు బలహీనపడుతుంది.
డయాబెటిస్ ఉన్న రోగులు వారి ఆరోగ్యాన్ని నిరంతరం పర్యవేక్షించడం చాలా ముఖ్యం. నెఫ్రోపతి ఏర్పడటానికి దారితీసే అనేక ప్రమాద కారకాలు ఉన్నాయి:
- గ్లైసెమిక్ స్థాయి నియంత్రణ సరిపోదు,
- ధూమపానం (రోజుకు 30 సిగరెట్లకు పైగా తినేటప్పుడు గరిష్ట ప్రమాదం సంభవిస్తుంది),
- డయాబెటిస్ ఇన్సులిన్-ఆధారిత రకం యొక్క ప్రారంభ అభివృద్ధి,
- రక్తపోటులో స్థిరమైన పెరుగుదల,
- కుటుంబ చరిత్రలో తీవ్రతరం చేసే కారకాల ఉనికి,
- హైపర్కొలెస్ట్రోలెమియా,
- రక్తహీనత.

డయాబెటిక్ నెఫ్రోపతి యొక్క ఎపిడెమియాలజీ
పాథాలజీ యొక్క ప్రాబల్యం పుట్టిన ప్రతి మిలియన్ ప్రజలకు 10-20 కేసులలో ఉంచబడుతుంది. మునుపటివారికి అనుకూలంగా పురుషులు మరియు మహిళల నిష్పత్తి 2 నుండి 1. టైప్ 1 డయాబెటిస్ మెల్లిటస్ లేదా ఇన్సులిన్-ఆధారిత మధుమేహం 30% డయాబెటిక్ నెఫ్రోపతీ కేసులలో గమనించవచ్చు. టైప్ 2 డయాబెటిస్ మెల్లిటస్ - 20% లో. అమెరికా యొక్క భారతీయులు మరియు ఆఫ్రికా ప్రజలు వంటి అనేక జాతులు ఎక్కువగా జన్యుపరమైన కారణాల వల్ల ఎక్కువగా ఉన్నాయి.
దశ 1 - ప్రిక్లినికల్
వాస్తవానికి, మీరు వివరాలకు వెళితే, మీరు కనుగొనవచ్చు పాలీయూరియా (పెద్ద మొత్తంలో మూత్రం విసర్జన), మూత్రంలో చక్కెర అప్పుడప్పుడు ఉండటం మరియు గ్లోమెరులర్ ఫిల్ట్రేట్ పెరుగుదల. వ్యాధి యొక్క ఈ దశ యొక్క వ్యవధి మీరు రక్తంలో చక్కెర స్థాయిని నియంత్రించగలరా అనే దానిపై ఆధారపడి ఉంటుంది: మంచి నియంత్రణ, 1 దశ ఎక్కువ కాలం ఉంటుంది.
4 వ దశ - నెఫ్రోపతి
ఇది క్రింది లక్షణాల ద్వారా వర్గీకరించబడుతుంది:
- నిమిషానికి 200 ఎంసిజి కంటే ఎక్కువ విలువలతో మాక్రోఅల్బుమినూరియా.
- ధమనుల రక్తపోటు.
- క్రియేటినిన్ పెరుగుదలతో మూత్రపిండాల పనితీరులో ప్రగతిశీల క్షీణత.
- మూత్రపిండ గ్లోమెరులర్ వడపోతలో క్రమంగా తగ్గుదల, దీని విలువ నిమిషానికి 130 మిల్లీలీటర్ల నుండి 30-10 మి.లీ / నిమిషానికి పడిపోతుంది.
5 వ దశ - యురేమియా
వ్యాధి యొక్క టెర్మినల్ దశ. కిడ్నీ పనితీరు నిరాశాజనకంగా దెబ్బతింటుంది.. గ్లోమెరులర్ వడపోత రేట్లు 20 మి.లీ / నిమిషం కన్నా తక్కువ, నత్రజని కలిగిన సమ్మేళనాలు రక్తంలో పేరుకుపోతాయి. ఈ దశలో, డయాలసిస్ లేదా అవయవ మార్పిడి అవసరం.
ఈ వ్యాధి డయాబెటిస్ రూపాన్ని బట్టి కొంతవరకు అద్భుతంగా అభివృద్ధి చెందుతుంది, అవి:
- టైప్ 1 డయాబెటిస్తో పూర్తిస్థాయి నెఫ్రోపతీకి ముందు దశలు 1 నుండి 2 సంవత్సరాల వరకు ఉంటాయి మరియు వ్యాధి యొక్క దశ హైపర్యూరిసెమియాలో చాలా వేగంగా క్షీణిస్తుంది - 2 నుండి 5 సంవత్సరాల వరకు.
- టైప్ 2 డయాబెటిస్తో ధోరణి మరింత అనూహ్యమైనది, డయాబెటిస్ ప్రారంభమైనప్పటి నుండి కనీసం 20 లేదా అంతకంటే ఎక్కువ సంవత్సరాల తరువాత మాక్రోఅల్బుమినూరియా కనిపిస్తుంది.
డయాబెటిక్ నెఫ్రోపతి ఎందుకు అభివృద్ధి చెందుతుంది
ఆధునిక వైద్య విజ్ఞానం డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధికి ఖచ్చితమైన కారణాలను చెప్పలేకపోయింది. అయితే, సంఖ్యను సూచించడానికి తగిన కారణాలు ఉన్నాయి దాని అభివృద్ధికి దోహదపడే అంశాలు.
ఈ కారకాలు:
- జన్యు సిద్ధత. ప్రతి జబ్బుపడిన వ్యక్తి యొక్క జన్యువులలో ఒక ప్రవర్తన ఉంది.పూర్వస్థితి తరచుగా ద్వంద్వ భాగం యొక్క ప్రభావం యొక్క ఫలితం: కుటుంబం మరియు జాతి. కొన్ని జాతులు (భారతీయులు మరియు ఆఫ్రికన్లు) నెఫ్రోపతిని అనుభవించే అవకాశం ఉంది.
- హైపర్గ్లైసీమియా. రక్తంలో చక్కెరను నియంత్రించడం అనేది నిర్ణయించే అంశం. రెండు రకాల మధుమేహాలలో గ్లూకోజ్ స్థాయిలను సరైన నియంత్రణ చేయడం మధుమేహం మరియు అల్బుమినూరియా ప్రారంభం మధ్య గడిచే సమయాన్ని గణనీయంగా పెంచుతుందని ప్రయోగాత్మకంగా నిర్ధారించబడింది.
- హైపర్టెన్షన్. అధిక రక్తపోటు వ్యాధి అభివృద్ధికి దోహదం చేస్తుంది. టైప్ 1 డయాబెటిస్తో పాటు టైప్ 2 డయాబెటిస్కు ఇది వర్తిస్తుంది. అందువల్ల, డయాబెటిస్ ఉన్న రోగులలో, ధమనుల రక్తపోటు చికిత్స చాలా ముఖ్యం.
- మూత్రంలో మాంసకృత్తులను. ప్రోటీన్యూరియా డయాబెటిక్ నెఫ్రోపతీ యొక్క పరిణామం మరియు దాని కారణం. నిజమే, ప్రోటీన్యూరియా ఇంటర్స్టీషియల్ మంటను నిర్ణయిస్తుంది, ఇది ఫైబ్రోసిస్కు దారితీస్తుంది (అసలు కణజాలం యొక్క క్రియాత్మక లక్షణాలు లేని సాధారణ ఫైబరస్ కణజాలం స్థానంలో). ఫలితంగా, మూత్రపిండాల పనితీరు మసకబారుతుంది.
- అధిక ప్రోటీన్ ఆహారం. ప్రోటీన్ ఉత్పత్తులను అధికంగా తీసుకోవడం మూత్రంలో అధిక స్థాయి ప్రోటీన్ను నిర్ణయిస్తుంది మరియు అందువల్ల డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధి చెందడానికి ఎక్కువ అవకాశం ఉంది. ఈ ప్రకటన ఉత్తర ఐరోపా జనాభా యొక్క ప్రయోగాత్మక పరిశీలనల నుండి తయారు చేయబడింది, దీని నివాసులు చాలా జంతు ప్రోటీన్లను తీసుకుంటారు.
- సిగరెట్ తాగడం. మధుమేహం ఉన్నవారిలో ధూమపానం చేయనివారి కంటే నెఫ్రోపతి వచ్చే అవకాశం ఉంది.
- డిస్లిపిడెమియా. అంటే, అధిక స్థాయి బ్లడ్ లిపిడ్లు మరియు అందువల్ల కొలెస్ట్రాల్ మరియు ట్రైగ్లిజరైడ్స్. ఇన్సులిన్-ఆధారిత డయాబెటిస్ మెల్లిటస్ ఉన్న రోగులలో కనిపిస్తుంది మరియు బలహీనమైన మూత్రపిండ పనితీరు అభివృద్ధిని వేగవంతం చేస్తుంది.
నెఫ్రోపతి నిర్ధారణ: మూత్ర పరీక్ష మరియు అల్బుమిన్ పరీక్ష
యొక్క గుండె వద్ద నెఫ్రోపతీ నిర్ధారణ డయాబెటిస్ అబద్ధం ఉన్న రోగులలో మూత్రపరీక్ష మరియు అల్బుమిన్ శోధన. వాస్తవానికి, మీకు అల్బుమినూరియా లేదా మైక్రోఅల్బుమినూరియా ఉంటే, డయాబెటిక్ నెఫ్రోపతిని నమ్మకంగా నిర్ధారించడానికి, ఈ పరిస్థితికి కారణమయ్యే అన్ని ఇతర కారణాలను మినహాయించడం అవసరం (మూత్ర మార్గ సంక్రమణ లేదా ఎక్కువ కాలం శారీరక శ్రమ).
అల్బుమిన్ స్థాయిల అధ్యయనం కలిసి ఉంటుంది గ్లోమెరులర్ వడపోత రేటు అంచనా మరియు సీరం క్రియేటినిన్. మైక్రో / మాక్రోఅల్బుమినూరియా యొక్క అనుకూలత కనీసం తర్వాత నిర్ధారించబడుతుంది 2 సానుకూల పరీక్షలు మూడు నెలలు.
బాధపడుతున్న రోగుల విషయంలో టైప్ 1 డయాబెటిస్మైక్రోఅల్బుమినూరియా పరీక్ష కనీసం సంవత్సరానికి ఒకసారి చేయాలిడయాబెటిస్ నిర్ధారణ అయినప్పటి నుండి ప్రారంభమవుతుంది.
బాధపడుతున్న రోగుల విషయంలో టైప్ 2 డయాబెటిస్, డయాబెటిస్ నిర్ధారణ సమయంలో మైక్రోఅల్బుమినూరియా అధ్యయనం చేయాలి, ఆపై ప్రతి సంవత్సరం.
డయాబెటిక్ నెఫ్రోపతీకి చికిత్స
నెఫ్రోపతీకి ఉత్తమ చికిత్స నివారణ. దానిని గ్రహించడానికి, మైక్రోఅల్బుమినూరియాను సకాలంలో గుర్తించడం మరియు దాని అభివృద్ధిని మందగించడం అవసరం.
మైక్రోఅల్బుమినూరియా సంభవించడాన్ని నెమ్మదిగా చేయడానికి, మీరు తప్పక:
- మీ రక్తంలో చక్కెరను అదుపులో ఉంచండి. సరైన పోషకాహారం, యాంటీ-డయాబెటిక్ drugs షధాలను తీసుకోవడం మరియు సాధారణ ఏరోబిక్ శారీరక శ్రమ ద్వారా సాధించే పరిస్థితి.
- రక్తపోటును అదుపులో ఉంచండి. ఇది చేయుటకు, మీరు శరీర బరువును నియంత్రించాలి, సోడియం తక్కువ మరియు పొటాషియం అధికంగా ఉన్న ఆహారం పాటించాలి మరియు యాంటీహైపెర్టెన్సివ్ మందులను వాడాలి.
- తక్కువ ప్రోటీన్ డైట్ పాటించండి. రోజువారీ ప్రోటీన్ తీసుకోవడం శరీర బరువు కిలోగ్రాముకు 0.6 మరియు 0.9 గ్రాముల మధ్య ఉండాలి.
- ఎల్డిఎల్ కొలెస్ట్రాల్ను నిర్వహించండి రక్తం యొక్క డెసిలిటర్కు 130 మి.గ్రా కంటే తక్కువ.
వ్యాధి టెర్మినల్ దశలోకి వెళ్ళినప్పుడు, హిమోడయాలసిస్ లేదా మూత్రపిండ మార్పిడి చికిత్స యొక్క ఏకైక రూపం అవుతుంది.టైప్ 1 డయాబెటిస్ ఉన్న రోగులలో, ప్యాంక్రియాటిక్ కణాలు ఇన్సులిన్ స్రవిస్తాయి, మూత్రపిండాలు మరియు ప్యాంక్రియాస్ మార్పిడి సరైనది.
నెఫ్రోపతీ నివారణకు సహాయక ఆహారం
మేము చూసినట్లుగా, అధిక ప్రోటీన్ మరియు సోడియం ఒక ముఖ్యమైన ప్రమాద కారకం. అందువలన, పాథాలజీ యొక్క పురోగతిని నివారించడానికి, తక్కువ ప్రోటీన్ మరియు సోడియం ఆహారం పాటించాలి.
శరీర బరువు కిలోగ్రాముకు ప్రోటీన్ తీసుకోవడం 0.6 మరియు 1 గ్రా మధ్య ఉండాలి.
శరీర బరువు కిలోకు 30 నుండి 35 కిలో కేలరీలు మధ్య కేలరీలు.
70 కిలోల బరువున్న రోగికి, ఆహారంలో 1600-2000 కేలరీలు ఉండాలి, అందులో 15% ప్రోటీన్లు.
డయాబెటిక్ నెఫ్రోపతి చికిత్స యొక్క ప్రాథమికాలు
I-III దశలలో డయాబెటిక్ నెఫ్రోపతీ నివారణ మరియు చికిత్స కోసం ప్రాథమిక సూత్రాలు:
- గ్లైసెమిక్ నియంత్రణ
- రక్తపోటు నియంత్రణ (రక్తపోటు స్థాయి 2.6 mmol / l, TG> 1.7 mmol / l); హైపర్లిపిడెమియా (లిపిడ్-తగ్గించే ఆహారం) యొక్క దిద్దుబాటు అవసరం, తగినంత ప్రభావంతో - హైపోలిడెమిక్ మందులు.
LDL> 3 mmol / L తో, స్టాటిన్స్ యొక్క స్థిరమైన తీసుకోవడం సూచించబడుతుంది:
- అటోర్వాస్టాటిన్ - రోజుకు ఒకసారి 5-20 మి.గ్రా లోపల, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది లేదా
- రోజుకు ఒకసారి 10-40 మి.గ్రా లోపల లోవాస్టాటిన్, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది లేదా
- రోజుకు ఒకసారి 10-20 మి.గ్రా లోపల సిమ్వాస్టాటిన్, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది.
- లక్ష్యం LDL స్థాయి 6.8 mmol / L ను సాధించడానికి స్టాటిన్ల మోతాదు సరిదిద్దబడింది) మరియు సాధారణ GFR ఫైబ్రేట్లను చూపిస్తుంది:
- ఓరల్ ఫెనోఫైబ్రేట్ రోజుకు ఒకసారి 200 మి.గ్రా, వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది లేదా
- రోజుకు 100-200 మి.గ్రా లోపల సిప్రోఫైబ్రేట్, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది.
మైక్రోఅల్బుమినూరియా దశలో చెదిరిన ఇంట్రాక్యూబ్యులర్ హిమోడైనమిక్స్ యొక్క పునరుద్ధరణ జంతువుల ప్రోటీన్ వినియోగాన్ని రోజుకు 1 గ్రా / కేజీకి పరిమితం చేయడం ద్వారా సాధించవచ్చు.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో జీవక్రియ మరియు ఎలక్ట్రోలైట్ ఆటంకాల యొక్క దిద్దుబాటు
ప్రోటీన్యూరియా కనిపించినప్పుడు, తక్కువ ప్రోటీన్ మరియు తక్కువ ఉప్పు ఆహారం సూచించబడతాయి, జంతువుల ప్రోటీన్ తీసుకోవడం 0.6-0.7 గ్రా / కిలోల శరీర బరువుకు (సగటున 40 గ్రా ప్రోటీన్ వరకు) తగినంత కేలరీల తీసుకోవడం (35-50 కిలో కేలరీలు / కేజీ / రోజు) తో పరిమితం చేస్తుంది, ఉప్పును రోజుకు 3-5 గ్రా.
120-500 μmol / L యొక్క రక్త క్రియేటినిన్ స్థాయిలో, మూత్రపిండ రక్తహీనత, ఆస్టియోడైస్ట్రోఫీ, హైపర్కలేమియా, హైపర్ఫాస్ఫేటిమియా, హైపోకాల్సెమియా మొదలైన వాటితో సహా దీర్ఘకాలిక మూత్రపిండ వైఫల్యానికి రోగలక్షణ చికిత్స జరుగుతుంది. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం అభివృద్ధితో, ఇన్సులిన్ అవసరాలలో మార్పుతో సంబంధం ఉన్న కార్బోహైడ్రేట్ జీవక్రియను నియంత్రించడంలో ఇబ్బందులు ఉన్నాయి. ఈ నియంత్రణ చాలా క్లిష్టంగా ఉంటుంది మరియు వ్యక్తిగతంగా నిర్వహించాలి.
హైపర్కలేమియాతో (> 5.5 మెక్ / ఎల్), రోగులు సూచించబడతారు:
- హైడ్రోక్రోథియాజైడ్ నోటి ద్వారా ఉదయం 25-50 మి.గ్రా ఖాళీ కడుపుతో లేదా
- వారానికి 2-3 సార్లు ఖాళీ కడుపుతో ఉదయం 40-160 మి.గ్రా లోపల ఫ్యూరోసెమైడ్.
- రక్తంలో పొటాషియం స్థాయికి చేరుకునే వరకు సోడియం పాలీస్టైరినెసల్ఫోనేట్ రోజుకు 15 గ్రా 4 సార్లు మౌఖికంగా 5.3 మెక్ / ఎల్ కంటే ఎక్కువ ఉండకూడదు.
14 మెక్ / ఎల్ రక్తంలో పొటాషియం స్థాయికి చేరుకున్న తరువాత, మందులను ఆపవచ్చు.
రక్తంలో పొటాషియం యొక్క గా ration త 14 మెక్ / ఎల్ కంటే ఎక్కువ మరియు / లేదా ఇసిజిపై తీవ్రమైన హైపర్కలేమియా సంకేతాలు ఉంటే (పిక్యూ విరామం పొడిగించడం, క్యూఆర్ఎస్ కాంప్లెక్స్ విస్తరణ, పి తరంగాల సున్నితత్వం), కిందివి అత్యవసరంగా ఇసిజి పర్యవేక్షణలో నిర్వహించబడతాయి:
- కాల్షియం గ్లూకోనేట్, 10% ద్రావణం, 10 మి.లీ ఇంట్రావీనస్గా ఒక జెట్లో 2-5 నిమిషాలు ఒకసారి, ఇసిజిలో మార్పులు లేనప్పుడు, ఇంజెక్షన్ యొక్క పునరావృతం సాధ్యమవుతుంది.
- కరిగే ఇన్సులిన్ (మానవ లేదా పంది మాంసం) గ్లూకోజ్ ద్రావణంలో 10-20 IU (25-50 గ్రా గ్లూకోజ్) ఇంట్రావీనస్ (నార్మోగ్లైసీమియా విషయంలో), హైపర్గ్లైసీమియాతో గ్లైసెమియా స్థాయికి అనుగుణంగా ఇన్సులిన్ మాత్రమే నిర్వహించబడుతుంది.
- సోడియం బైకార్బోనేట్, 7.5% ద్రావణం, 50 మి.లీ ఇంట్రావీనస్, 5 నిమిషాలు (సారూప్య అసిడోసిస్ విషయంలో), ప్రభావం లేనప్పుడు, 10-15 నిమిషాల తర్వాత పరిపాలనను పునరావృతం చేయండి.
ఈ చర్యలు పనికిరాకపోతే, హిమోడయాలసిస్ చేస్తారు.
అజోటెమియా ఉన్న రోగులలో, ఎంటెరోసోర్బెంట్లను ఉపయోగిస్తారు:
- 1-2 గ్రా 3-4 రోజులలో సక్రియం చేయబడిన కార్బన్, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది లేదా
- పోవిడోన్, పౌడర్, 5 గ్రా లోపల (100 మి.లీ నీటిలో కరిగించబడుతుంది) రోజుకు 3 సార్లు, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది.
భాస్వరం-కాల్షియం జీవక్రియ (సాధారణంగా హైపర్ఫాస్ఫేటిమియా మరియు హైపోకాల్సెమియా) ఉల్లంఘించిన సందర్భంలో, ఒక ఆహారం సూచించబడుతుంది, ఆహారంలో ఫాస్ఫేట్ పరిమితి 0.6-0.9 గ్రా / రోజుకు, దాని అసమర్థతతో, కాల్షియం సన్నాహాలు ఉపయోగించబడతాయి. రక్తంలో భాస్వరం యొక్క లక్ష్యం స్థాయి 4.5-6 mg%, కాల్షియం - 10.5-11 mg%. ఈ సందర్భంలో, ఎక్టోపిక్ కాల్సిఫికేషన్ ప్రమాదం తక్కువగా ఉంటుంది. మత్తు ప్రమాదం ఎక్కువగా ఉన్నందున అల్యూమినియం ఫాస్ఫేట్ బైండింగ్ జెల్స్ను వాడటం పరిమితం చేయాలి. 1,25-డైహైడ్రాక్సీవిటామిన్ డి యొక్క ఎండోజెనస్ సంశ్లేషణ మరియు పారాథైరాయిడ్ హార్మోన్కు ఎముక నిరోధకత హైపోకాల్సెమియాను పెంచుతుంది, ఏ విటమిన్ డి జీవక్రియలు సూచించబడతాయో ఎదుర్కోవటానికి. తీవ్రమైన హైపర్పారాథైరాయిడిజంలో, హైపర్ప్లాస్టిక్ పారాథైరాయిడ్ గ్రంధుల శస్త్రచికిత్స తొలగింపు సూచించబడుతుంది.
హైపర్ఫాస్ఫేటిమియా మరియు హైపోకాల్సెమియా ఉన్న రోగులు సూచించబడతారు:
- కాల్షియం కార్బోనేట్, ప్రారంభ మోతాదులో 0.5-1 గ్రా ఎలిమెంటల్ కాల్షియం లోపల రోజుకు 3 సార్లు భోజనంతో, అవసరమైతే, రక్తంలో భాస్వరం స్థాయి 4 వరకు ప్రతి 2-4 వారాలకు (రోజుకు గరిష్టంగా 3 గ్రా 3 సార్లు) మోతాదును పెంచండి. 5-6 mg%, కాల్షియం - 10.5-11 mg%.
- కాల్సిట్రియోల్ 0.25-2 ఎంసిజి వారానికి రెండుసార్లు సీరం కాల్షియం నియంత్రణలో రోజుకు 1 సమయం. క్లినికల్ వ్యక్తీకరణలు లేదా సారూప్య హృదయనాళ పాథాలజీతో మూత్రపిండ రక్తహీనత సమక్షంలో సూచించబడుతుంది.
- ఎపోటిన్-బీటా వారానికి ఒకసారి 100-150 U / kg హెమటోక్రిట్ 33-36% కి చేరుకునే వరకు, హిమోగ్లోబిన్ స్థాయి 110-120 గ్రా / లీ.
- 100 mg లోపల ఐరన్ సల్ఫేట్ (ఫెర్రస్ ఇనుము పరంగా) 1 గంట ఆహారం కోసం రోజుకు 1-2 సార్లు, ఎక్కువ కాలం లేదా
- ఐరన్ (III) హైడ్రాక్సైడ్ సుక్రోజ్ కాంప్లెక్స్ (ద్రావణం 20 మి.గ్రా / మి.లీ) 50-200 మి.గ్రా (2.5-10 మి.లీ) ఇన్ఫ్యూషన్ ముందు, 0.9% సోడియం క్లోరైడ్ ద్రావణంలో కరిగించండి (ప్రతి 1 మి.లీ.కి 20 మి.లీ. ద్రావణం), ఇంట్రావీనస్ వారానికి 15 నిమిషాల 2-3 సార్లు 100 మి.లీ చొప్పున నిర్వహిస్తారు, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది లేదా
- ఐరన్ (III) హైడ్రాక్సైడ్ సుక్రోజ్ కాంప్లెక్స్ (ద్రావణం 20 మి.గ్రా / మి.లీ) 50-200 మి.గ్రా (2.5-10 మి.లీ) ఇంట్రావీనస్ ద్వారా వారానికి 1 మి.లీ / నిమి 2-3 సార్లు, చికిత్స యొక్క వ్యవధి వ్యక్తిగతంగా నిర్ణయించబడుతుంది.
డయాబెటిస్ మెల్లిటస్లో దీర్ఘకాలిక మూత్రపిండ వైఫల్యానికి ఎక్స్ట్రాకార్పోరియల్ చికిత్సకు సూచనలు వేరే మూత్రపిండ పాథాలజీ ఉన్న రోగుల కంటే ముందుగానే నిర్ణయించబడతాయి, ఎందుకంటే డయాబెటిస్ మెల్లిటస్ ద్రవం నిలుపుదల, బలహీనమైన నత్రజని మరియు ఎలక్ట్రోలైట్ బ్యాలెన్స్ అధిక GFR విలువలతో అభివృద్ధి చెందుతాయి. GFR లో 15 ml / min కన్నా తక్కువ మరియు క్రియేటినిన్ 600 μmol / l కు పెరగడంతో, పున the స్థాపన చికిత్స పద్ధతుల ఉపయోగం కోసం సూచనలు మరియు వ్యతిరేకతలను అంచనా వేయడం అవసరం: హిమోడయాలసిస్, పెరిటోనియల్ డయాలసిస్ మరియు మూత్రపిండ మార్పిడి.
, , , , , ,
యురేమియా చికిత్స
 120 నుండి 500 μmol / L పరిధిలో సీరం క్రియేటినిన్ పెరుగుదల దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క సాంప్రదాయిక దశను వర్ణిస్తుంది. ఈ దశలో, మత్తును తొలగించడం, హైపర్టెన్సివ్ సిండ్రోమ్ను ఆపడం మరియు నీటి-ఎలక్ట్రోలైట్ అవాంతరాలను సరిదిద్దడం లక్ష్యంగా రోగలక్షణ చికిత్స జరుగుతుంది. సీరం క్రియేటినిన్ (500 μmol / L మరియు అంతకంటే ఎక్కువ) మరియు హైపర్కలేమియా (6.5-7.0 mmol / L కంటే ఎక్కువ) యొక్క అధిక విలువలు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క టెర్మినల్ దశ యొక్క ఆగమనాన్ని సూచిస్తాయి, దీనికి ఎక్స్ట్రాకార్పోరియల్ డయాలసిస్ రక్త శుద్దీకరణ పద్ధతులు అవసరం.
120 నుండి 500 μmol / L పరిధిలో సీరం క్రియేటినిన్ పెరుగుదల దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క సాంప్రదాయిక దశను వర్ణిస్తుంది. ఈ దశలో, మత్తును తొలగించడం, హైపర్టెన్సివ్ సిండ్రోమ్ను ఆపడం మరియు నీటి-ఎలక్ట్రోలైట్ అవాంతరాలను సరిదిద్దడం లక్ష్యంగా రోగలక్షణ చికిత్స జరుగుతుంది. సీరం క్రియేటినిన్ (500 μmol / L మరియు అంతకంటే ఎక్కువ) మరియు హైపర్కలేమియా (6.5-7.0 mmol / L కంటే ఎక్కువ) యొక్క అధిక విలువలు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క టెర్మినల్ దశ యొక్క ఆగమనాన్ని సూచిస్తాయి, దీనికి ఎక్స్ట్రాకార్పోరియల్ డయాలసిస్ రక్త శుద్దీకరణ పద్ధతులు అవసరం.
ఈ దశలో డయాబెటిస్ ఉన్న రోగుల చికిత్సను ఎండోక్రినాలజిస్టులు మరియు నెఫ్రోలాజిస్టులు సంయుక్తంగా నిర్వహిస్తారు. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క టెర్మినల్ దశలో ఉన్న రోగులు డయాలసిస్ యంత్రాలతో కూడిన ప్రత్యేక నెఫ్రాలజీ విభాగాలలో ఆసుపత్రి పాలవుతారు.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క సాంప్రదాయిక దశలో డయాబెటిక్ నెఫ్రోపతీ చికిత్స
ఇన్సులిన్ చికిత్సలో ఉన్న టైప్ 1 మరియు టైప్ 2 డయాబెటిస్ మెల్లిటస్ ఉన్న రోగులలో, దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క పురోగతి తరచుగా హైపోగ్లైసీమిక్ పరిస్థితుల అభివృద్ధి ద్వారా వర్గీకరించబడుతుంది, ఇది ఎక్సోజనస్ ఇన్సులిన్ (జాబ్రోడి దృగ్విషయం) మోతాదులో తగ్గింపు అవసరం.ఈ సిండ్రోమ్ యొక్క అభివృద్ధి మూత్రపిండ పరేన్చైమాకు తీవ్రమైన నష్టంతో, ఇన్సులిన్ యొక్క అధోకరణంలో పాల్గొనే మూత్రపిండ ఇన్సులినేస్ యొక్క కార్యాచరణ తగ్గుతుంది. అందువల్ల, బాహ్యంగా నిర్వహించబడే ఇన్సులిన్ నెమ్మదిగా జీవక్రియ చేయబడుతుంది, రక్తంలో ఎక్కువసేపు తిరుగుతుంది, హైపోగ్లైసీమియాకు కారణమవుతుంది. కొన్ని సందర్భాల్లో, ఇన్సులిన్ అవసరం చాలా తగ్గింది, వైద్యులు కొంతకాలం ఇన్సులిన్ ఇంజెక్షన్లను రద్దు చేయవలసి వస్తుంది. ఇన్సులిన్ మోతాదులో అన్ని మార్పులు గ్లైసెమియా స్థాయిని తప్పనిసరి నియంత్రణతో మాత్రమే చేయాలి. దీర్ఘకాలిక మూత్రపిండ వైఫల్యంతో, నోటి హైపోగ్లైసీమిక్ drugs షధాలను పొందిన టైప్ 2 డయాబెటిస్ ఉన్న రోగులను తప్పనిసరిగా ఇన్సులిన్ థెరపీకి బదిలీ చేయాలి. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం అభివృద్ధితో, దాదాపు అన్ని సల్ఫోనిలురియా సన్నాహాలు (గ్లైక్లాజైడ్ మరియు గ్లైసిడోన్ మినహా) మరియు బిగ్యునైడ్ సమూహం నుండి మందులు బాగా తగ్గుతాయి, ఇది రక్తంలో వాటి ఏకాగ్రత పెరుగుదలకు మరియు విష ప్రభావాల ప్రమాదానికి దారితీస్తుంది.
ప్రగతిశీల మూత్రపిండ వ్యాధికి రక్తపోటు దిద్దుబాటు ప్రధాన చికిత్సగా మారుతోంది, ఇది ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యం యొక్క ఆగమనాన్ని నెమ్మదిస్తుంది. యాంటీహైపెర్టెన్సివ్ థెరపీ యొక్క లక్ష్యం, అలాగే డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రోటీన్యూరిక్ దశ, 130/85 mm Hg మించని స్థాయిలో రక్తపోటును నిర్వహించడం. డయాబెటిక్ నెఫ్రోపతీ యొక్క ఇతర దశలలో మాదిరిగా ACE నిరోధకాలు మొదటి ఎంపిక యొక్క మందులుగా పరిగణించబడతాయి. అదే సమయంలో, మూత్రపిండ వడపోత పనితీరు యొక్క అస్థిరమైన క్షీణత మరియు హైపర్కలేమియా అభివృద్ధి కారణంగా దీర్ఘకాలిక మూత్రపిండ వైఫల్యం (300 μmol / L కంటే ఎక్కువ సీరం క్రియేటినిన్ స్థాయి) తో ఈ drugs షధాలను జాగ్రత్తగా ఉపయోగించాల్సిన అవసరాన్ని గుర్తుంచుకోవాలి. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం దశలో, ఒక నియమం ప్రకారం, మోనోథెరపీ రక్తపోటు స్థాయిని స్థిరీకరించదు, అందువల్ల, వివిధ సమూహాలకు చెందిన యాంటీహైపెర్టెన్సివ్ drugs షధాలతో కాంబినేషన్ థెరపీని నిర్వహించాలని సిఫార్సు చేయబడింది (ACE ఇన్హిబిటర్స్ + లూప్ మూత్రవిసర్జన + కాల్షియం ఛానల్ బ్లాకర్స్ + సెలెక్టివ్ బీటా-బ్లాకర్స్ + సెంట్రల్ యాక్షన్ డ్రగ్స్) . తరచుగా, దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో రక్తపోటు చికిత్స కోసం 4-భాగాల నియమావళి మాత్రమే రక్తపోటు యొక్క కావలసిన స్థాయిని సాధించగలదు.
నెఫ్రోటిక్ సిండ్రోమ్ చికిత్సకు ప్రాథమిక సూత్రం హైపోఅల్బ్యూనిమియాను తొలగించడం. సీరం అల్బుమిన్ గా ration త 25 g / l కన్నా తక్కువ తగ్గడంతో, అల్బుమిన్ ద్రావణాల ఇన్ఫ్యూషన్ సిఫార్సు చేయబడింది. అదే సమయంలో, లూప్ మూత్రవిసర్జనలను ఉపయోగిస్తారు, మరియు ఫ్యూరోసెమైడ్ యొక్క మోతాదు (ఉదాహరణకు, లాసిక్స్) 600-800 మరియు రోజుకు 1000 మి.గ్రా. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం దశలో పొటాషియం-స్పేరింగ్ మూత్రవిసర్జన (స్పిరోనోలక్టోన్, ట్రైయామ్టెరెన్) హైపర్కలేమియా అభివృద్ధి చెందే ప్రమాదం ఉన్నందున ఉపయోగించబడదు. థియాజైడ్ మూత్రవిసర్జన మూత్రపిండ వైఫల్యానికి కూడా విరుద్ధంగా ఉంటుంది, ఎందుకంటే అవి మూత్రపిండాల వడపోత పనితీరు తగ్గడానికి దోహదం చేస్తాయి. నెఫ్రోటిక్ సిండ్రోమ్తో మూత్రంలో ప్రోటీన్ యొక్క భారీ నష్టం ఉన్నప్పటికీ, తక్కువ ప్రోటీన్ ఆహారం యొక్క సూత్రానికి అనుగుణంగా ఉండటం అవసరం, దీనిలో జంతువుల మూలం యొక్క ప్రోటీన్ కంటెంట్ 1 కిలో శరీర బరువుకు 0.8 గ్రా మించకూడదు. నెఫ్రోటిక్ సిండ్రోమ్ హైపర్ కొలెస్టెరోలేమియా ద్వారా వర్గీకరించబడుతుంది, అందువల్ల చికిత్స నియమావళిలో తప్పనిసరిగా లిపిడ్-తగ్గించే మందులు (స్టాటిన్స్ సమూహం నుండి అత్యంత ప్రభావవంతమైన మందులు) ఉంటాయి. దీర్ఘకాలిక మూత్రపిండ వైఫల్యం దశలో మరియు నెఫ్రోటిక్ సిండ్రోమ్తో డయాబెటిక్ నెఫ్రోపతీతో డయాబెటిస్ మెల్లిటస్ ఉన్న రోగుల రోగ నిరూపణ చాలా అననుకూలమైనది. ఇటువంటి రోగులు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క ఎక్స్ట్రాకార్పోరియల్ చికిత్స కోసం అత్యవసరంగా సిద్ధంగా ఉండాలి.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యం దశలో ఉన్న రోగులకు, సీరం క్రియేటినిన్ 300 μmol / l కంటే ఎక్కువగా ఉన్నప్పుడు, జంతు ప్రోటీన్ యొక్క గరిష్ట పరిమితి అవసరం (శరీర బరువు 1 కిలోకు 0.6 గ్రా వరకు). దీర్ఘకాలిక మూత్రపిండ వైఫల్యం మరియు నెఫ్రోటిక్ సిండ్రోమ్ కలయిక విషయంలో మాత్రమే శరీర బరువుకు కిలోకు 0.8 గ్రా చొప్పున ప్రోటీన్ తీసుకోవడం అనుమతించబడుతుంది.
తగ్గిన పోషకాహారం ఉన్న రోగులలో తక్కువ ప్రోటీన్ కలిగిన ఆహారానికి మీకు జీవితకాల కట్టుబడి అవసరమైతే, వారి స్వంత ప్రోటీన్ల యొక్క ఉత్ప్రేరకంతో సంబంధం ఉన్న సమస్యలు సంభవించవచ్చు. ఈ కారణంగా, అమైనో ఆమ్లాల కీటోన్ అనలాగ్లను ఉపయోగించమని సిఫార్సు చేయబడింది (ఉదాహరణకు, k షధ కెటోస్టెరిల్). ఈ with షధంతో చికిత్సలో, రక్తంలో కాల్షియం స్థాయిని నియంత్రించడం అవసరం, ఎందుకంటే హైపర్కాల్సెమియా తరచుగా అభివృద్ధి చెందుతుంది.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యంతో బాధపడుతున్న రోగులలో తరచుగా వచ్చే రక్తహీనత, సాధారణంగా మూత్రపిండ ఎరిథ్రోపోయిటిన్ యొక్క సంశ్లేషణతో సంబంధం కలిగి ఉంటుంది - ఎరిథ్రోపోయిసిస్ అందించే హార్మోన్. పున the స్థాపన చికిత్స కోసం, పున omb సంయోగం మానవ ఎరిథ్రోపోయిటిన్ (ఎపోటిన్ ఆల్ఫా, ఎపోటిన్ బీటా) ఉపయోగించబడుతుంది. చికిత్స యొక్క నేపథ్యంలో, సీరం ఇనుము లోపం తరచుగా తీవ్రమవుతుంది, అందువల్ల, మరింత ప్రభావవంతమైన చికిత్స కోసం, ఎరిథ్రోపోయిటిన్ చికిత్స ఇనుము కలిగిన of షధాల వాడకంతో కలపడం మంచిది. ఎరిథ్రోపోయిటిన్ థెరపీ యొక్క సమస్యలలో, తీవ్రమైన ధమనుల రక్తపోటు, హైపర్కలేమియా మరియు థ్రోంబోసిస్ యొక్క అధిక ప్రమాదం అభివృద్ధి చెందుతాయి. రోగి హిమోడయాలసిస్ చికిత్సలో ఉంటే ఈ సమస్యలన్నీ నియంత్రించడం సులభం. అందువల్ల, దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క ప్రీ-డయాలసిస్ దశలో 7-10% మంది రోగులు మాత్రమే ఎరిథ్రోపోయిటిన్ చికిత్సను పొందుతారు మరియు డయాలసిస్కు బదిలీ అయినప్పుడు 80% మంది ఈ చికిత్సను ప్రారంభిస్తారు. అనియంత్రిత ధమనుల రక్తపోటు మరియు తీవ్రమైన కొరోనరీ గుండె జబ్బులతో, ఎరిథ్రోపోయిటిన్తో చికిత్స విరుద్ధంగా ఉంటుంది.
పొటాషియం యొక్క మూత్రపిండ విసర్జనలో తగ్గుదల కారణంగా దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క అభివృద్ధి హైపర్కలేమియా (5.3 mmol / L కంటే ఎక్కువ) కలిగి ఉంటుంది. ఈ కారణంగా, రోగులు పొటాషియం (అరటి, ఎండిన ఆప్రికాట్లు, సిట్రస్ పండ్లు, ఎండుద్రాక్ష, బంగాళాదుంపలు) అధికంగా ఉన్న ఆహారాన్ని ఆహారం నుండి మినహాయించాలని సూచించారు. కార్డియాక్ అరెస్ట్ (7.0 mmol / l కంటే ఎక్కువ) ను బెదిరించే విలువలను హైపర్కలేమియా చేరుకున్న సందర్భాల్లో, శారీరక పొటాషియం విరోధి, 10% కాల్షియం గ్లూకోనేట్ ద్రావణం, ఇంట్రావీనస్గా నిర్వహించబడుతుంది. శరీరం నుండి పొటాషియం తొలగించడానికి అయాన్ ఎక్స్ఛేంజ్ రెసిన్లను కూడా ఉపయోగిస్తారు.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో భాస్వరం-కాల్షియం జీవక్రియ యొక్క లోపాలు హైపర్ఫాస్ఫేటిమియా మరియు హైపోకాల్సెమియా అభివృద్ధి ద్వారా వర్గీకరించబడతాయి. హైపర్ఫాస్ఫేటిమియాను సరిచేయడానికి, భాస్వరం (చేపలు, కఠినమైన మరియు ప్రాసెస్ చేసిన చీజ్లు, బుక్వీట్ మొదలైనవి) అధికంగా ఉండే ఆహార పదార్థాల వినియోగాన్ని పరిమితం చేయడం మరియు పేగులో భాస్వరాన్ని బంధించే drugs షధాల పరిచయం (కాల్షియం కార్బోనేట్ లేదా కాల్షియం అసిటేట్) ఉపయోగించబడతాయి. హైపోకాల్సెమియాను సరిచేయడానికి, కాల్షియం సన్నాహాలు, కోల్కాల్సిఫెరోల్ సూచించబడతాయి. అవసరమైతే, హైపర్ప్లాస్టిక్ పారాథైరాయిడ్ గ్రంధుల శస్త్రచికిత్స తొలగింపు జరుగుతుంది.
ఎంటెరోసోర్బెంట్స్ అంటే ప్రేగులలోని విష ఉత్పత్తులను బంధించి శరీరం నుండి తొలగించగల పదార్థాలు. దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో ఎంటెరోసోర్బెంట్ల చర్య, ఒక వైపు, రక్తం నుండి ప్రేగులలోకి యురేమిక్ టాక్సిన్స్ రివర్స్ శోషణకు కారణమవుతుంది, మరియు మరోవైపు, పేగు టాక్సిన్స్ పేగు నుండి రక్తంలోకి ప్రవహిస్తుంది. ఎంటెరోసోర్బెంట్లుగా, మీరు యాక్టివేట్ కార్బన్, పోవిడోన్ (ఉదాహరణకు, ఎంట్రోడెసిస్), మినిసోర్బ్, అయాన్-ఎక్స్ఛేంజ్ రెసిన్లను ఉపయోగించవచ్చు. ప్రధాన .షధాలను తీసుకున్న 1.5-2 గంటల తర్వాత, భోజనం మధ్య ఎంట్రోసోర్బెంట్స్ తీసుకోవాలి. సోర్బెంట్లతో చికిత్స చేసేటప్పుడు, పేగు కార్యకలాపాల క్రమబద్ధతను పర్యవేక్షించడం చాలా ముఖ్యం, అవసరమైతే, భేదిమందులను సూచించండి లేదా ప్రక్షాళన ఎనిమాస్ చేయండి.
చికిత్స సూత్రాలు
డయాబెటిక్ నెఫ్రోపతీ చికిత్సకు అనేక దిశలు ఉన్నాయి:
- శరీరంలో చక్కెర స్థాయిల సాధారణీకరణ,
- రక్తపోటు నియంత్రణ
- కొవ్వు జీవక్రియ యొక్క పునరుద్ధరణ,
- మూత్రపిండాలలో రోగలక్షణ మార్పుల అభివృద్ధి యొక్క తొలగింపు లేదా విరమణ.
చికిత్స అనేది చర్యల సమితి:
- treatment షధ చికిత్స
- ఆహారం ఆహారం
- సాంప్రదాయ .షధం యొక్క వంటకాలు.
తీవ్రమైన మూత్రపిండాల నష్టంలో, మూత్రపిండ పున replace స్థాపన చికిత్స జరుగుతుంది.
అలాగే, రోగి తప్పనిసరిగా:
- శారీరక శ్రమను సహేతుకంగా పెంచండి
- చెడు అలవాట్లను వదిలివేయండి (ధూమపానం, మద్యం),
- మానసిక-భావోద్వేగ నేపథ్యాన్ని మెరుగుపరచండి, ఒత్తిడిని నివారించండి,
- సరైన శరీర బరువును నిర్వహించండి.
మరియు మొదటి దశలలో నివారణ చర్యల రూపంలో చికిత్స సూచించబడితే, నిర్లక్ష్యం చేయబడిన కేసులు మరింత తీవ్రమైన విధానాన్ని అందిస్తాయి.
డయాబెటిక్ నెఫ్రోపతీ చికిత్స కోసం, పాథాలజీని తొలగించడానికి అన్ని పద్ధతులు డాక్టర్ సూచించబడతాయి.
చక్కెరను సాధారణీకరించండి
నెఫ్రోపతీ చికిత్సలో శరీరంలో గ్లూకోజ్ యొక్క సాధారణీకరణ తెరపైకి వస్తుంది, ఎందుకంటే ఇది అతిగా అంచనా వేసిన చక్కెర సూచిక, ఇది వ్యాధి అభివృద్ధికి ప్రధాన కారణం.
క్లినికల్ అధ్యయనాలు స్థాపించాయి: గ్లైసెమిక్ హిమోగ్లోబిన్ సూచిక 6.9% మించకపోతే, నెఫ్రోపతీ అభివృద్ధిని నివారించడం సాధ్యపడుతుంది.
హైపోగ్లైసీమిక్ స్థితి యొక్క అధిక ప్రమాదంలో గ్లైకేటెడ్ హిమోగ్లోబిన్ విలువలు 7% మించి, అలాగే తీవ్రమైన గుండె పాథాలజీ ఉన్న రోగులలో నిపుణులు అంగీకరిస్తున్నారు.
ఇన్సులిన్ చికిత్స యొక్క దిద్దుబాటు కోసం ఇది అవసరం: ఉపయోగించిన మందులు, వాటి మోతాదు నియమావళి మరియు మోతాదును సమీక్షించడానికి.
నియమం ప్రకారం, ఈ క్రింది పథకం ఉపయోగించబడుతుంది: సుదీర్ఘమైన ఇన్సులిన్ రోజుకు 1-2 సార్లు, ఒక చిన్న-పనిచేసే మందు - ప్రతి భోజనానికి ముందు ఇవ్వబడుతుంది.
మూత్రపిండాల వ్యాధికి చక్కెర తగ్గించే మందుల ఎంపిక పరిమితం. Drugs షధాల వాడకం, వీటిని ఉపసంహరించుకోవడం మూత్రపిండాల ద్వారా జరుగుతుంది, అలాగే శరీరంపై అవాంఛనీయ ప్రభావాన్ని కలిగి ఉంటుంది.
కిడ్నీ పాథాలజీతో, దీని ఉపయోగం:
- లాక్టిక్ అసిడోసిస్ కోమాకు కారణమయ్యే బిగ్యునైడ్లు,
- థియాజోలినిడియోన్, శరీరంలో ద్రవం నిలుపుకోవటానికి దోహదం చేస్తుంది,
- రక్తంలో గ్లూకోజ్ గణనీయంగా తగ్గే ప్రమాదం ఉన్నందున గ్లిబెన్క్లామైడ్.
టైప్ 2 డయాబెటిస్ కోసం, మూత్రపిండాల ద్వారా తక్కువ శాతం ఉత్పత్తిని కలిగి ఉన్న సురక్షితమైన నోటి ations షధాల వాడకం సిఫార్సు చేయబడింది:
టైప్ 2 డయాబెటిస్లో టాబ్లెట్ల ఖర్చుతో సంతృప్తికరమైన పరిహారం సాధించడం సాధ్యం కాకపోతే, నిపుణులు దీర్ఘకాలం పనిచేసే ఇన్సులిన్ను ఉపయోగించి మిశ్రమ చికిత్సను ఆశ్రయిస్తారు. తీవ్రమైన సందర్భాల్లో, రోగి పూర్తిగా ఇన్సులిన్ చికిత్సకు బదిలీ చేయబడతారు.
మూత్రపిండాలు మరియు ప్యాంక్రియాస్ మార్పిడి
విజయవంతమైన అవయవ మార్పిడి మూత్రపిండ వైఫల్యం మరియు డయాబెటిస్ మెల్లిటస్ యొక్క వ్యక్తీకరణలను తొలగించడం వలన మూత్రపిండాల పాథాలజీకి కారణమైన రోగి యొక్క పూర్తి క్లినికల్ పునరావాసం యొక్క అవకాశం ద్వారా అటువంటి మిశ్రమ ఆపరేషన్ యొక్క ఆలోచన సమర్థించబడుతుంది. అదే సమయంలో, డయాబెటిస్ మెల్లిటస్ మరియు అటువంటి ఆపరేషన్ల తర్వాత మార్పిడి చేసిన రోగుల మనుగడ రేటు వివిక్త మూత్రపిండ మార్పిడి కంటే తక్కువగా ఉంటుంది. ఆపరేషన్ చేయడంలో గొప్ప సాంకేతిక ఇబ్బందులు దీనికి కారణం. ఏదేమైనా, 2000 చివరి నాటికి, యునైటెడ్ స్టేట్స్ ఆఫ్ అమెరికాలో 1000 కి పైగా కిడ్నీ మరియు ప్యాంక్రియాస్ మార్పిడి జరిగింది. రోగుల మూడేళ్ల మనుగడ 97%. రోగుల జీవన నాణ్యతలో గణనీయమైన మెరుగుదల, డయాబెటిస్ మెల్లిటస్లో లక్ష్య అవయవాలకు నష్టం యొక్క పురోగతిని నిలిపివేయడం మరియు 60-92% మంది రోగులలో ఇన్సులిన్ స్వాతంత్ర్యం కనుగొనబడ్డాయి. Medicine షధం లో కొత్త సాంకేతిక పరిజ్ఞానాల మెరుగుదలతో, రాబోయే సంవత్సరాల్లో ఈ రకమైన ప్రత్యామ్నాయ చికిత్స ఒక ప్రముఖ స్థానాన్ని ఆక్రమించే అవకాశం ఉంది.
, , , , , , , , , , , ,
గ్లోమెరులర్ బేస్మెంట్ సెలెక్టివిటీ యొక్క పునరుద్ధరణ
డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధిలో ముఖ్యమైన పాత్ర గ్లైకోసమినోగ్లైకాన్ హెపరాన్ సల్ఫేట్ యొక్క బలహీనమైన సంశ్లేషణ ద్వారా పోషించబడుతుంది, ఇది గ్లోమెరులర్ బేస్మెంట్ పొరలో భాగం మరియు ఛార్జ్-సెలెక్టివ్ మూత్రపిండ వడపోతను అందిస్తుంది.వాస్కులర్ పొరలలో ఈ సమ్మేళనం యొక్క నిల్వలను తిరిగి నింపడం వల్ల బలహీనమైన పొర పారగమ్యతను పునరుద్ధరించవచ్చు మరియు మూత్రంలో ప్రోటీన్ నష్టాన్ని తగ్గిస్తుంది. డయాబెటిక్ నెఫ్రోపతీ చికిత్స కోసం గ్లైకోసమినోగ్లైకాన్లను ఉపయోగించటానికి మొదటి ప్రయత్నాలు జి. గంబారో మరియు ఇతరులు చేశారు. (1992) స్ట్రెప్టోజోటోసిన్ డయాబెటిస్ ఉన్న ఎలుకలలో. దాని ప్రారంభ నియామకం - డయాబెటిస్ మెల్లిటస్ ప్రారంభంలో - మూత్రపిండ కణజాలంలో పదనిర్మాణ మార్పుల అభివృద్ధిని మరియు అల్బుమినూరియా యొక్క రూపాన్ని నిరోధిస్తుంది. విజయవంతమైన ప్రయోగాత్మక అధ్యయనాలు డయాబెటిక్ నెఫ్రోపతీ నివారణ మరియు చికిత్స కోసం గ్లైకోసమినోగ్లైకాన్స్ కలిగిన of షధాల క్లినికల్ ట్రయల్స్కు వెళ్లడానికి మాకు అనుమతి ఇచ్చాయి. ఇటీవల, ఆల్ఫా వాస్సర్మన్ (ఇటలీ) వెసెల్ డ్యూ ఎఫ్ (ఐఎన్ఎన్ - సులోడెక్సైడ్) నుండి గ్లైకోసమినోగ్లైకాన్స్ యొక్క drug షధం రష్యన్ ce షధ మార్కెట్లో కనిపించింది. Drug షధంలో రెండు గ్లైకోసమినోగ్లైకాన్లు ఉన్నాయి - తక్కువ మాలిక్యులర్ బరువు హెపారిన్ (80%) మరియు డెర్మాటన్ (20%).
డయాబెటిక్ నెఫ్రోపతీ యొక్క వివిధ దశలతో టైప్ 1 డయాబెటిస్ మెల్లిటస్ ఉన్న రోగులలో ఈ of షధం యొక్క నెఫ్రోప్రొటెక్టివ్ చర్యను శాస్త్రవేత్తలు పరిశోధించారు. మైక్రోఅల్బుమినూరియా ఉన్న రోగులలో, చికిత్స ప్రారంభమైన 1 వారంలో యూరినరీ అల్బుమిన్ విసర్జన గణనీయంగా తగ్గింది మరియు drug షధ నిలిపివేత తర్వాత 3–9 నెలల వరకు సాధించిన స్థాయిలో ఉంది. ప్రోటీన్యూరియా ఉన్న రోగులలో, చికిత్స ప్రారంభమైన 3-4 వారాల తరువాత మూత్ర ప్రోటీన్ విసర్జన గణనీయంగా తగ్గింది. Of షధాన్ని నిలిపివేసిన తరువాత సాధించిన ప్రభావం కూడా కొనసాగింది. చికిత్స సమస్యలు ఏవీ గుర్తించబడలేదు.
అందువల్ల, గ్లైకోసమినోగ్లైకాన్స్ సమూహం నుండి (ముఖ్యంగా, సులోడెక్సైడ్) drugs షధాలను హెపారిన్ యొక్క దుష్ప్రభావాలు లేకుండా, మరియు డయాబెటిక్ నెఫ్రోపతీ యొక్క వ్యాధికారక చికిత్స యొక్క ఉపయోగంలో సరళంగా పరిగణించవచ్చు.
రక్తపోటు సాధారణీకరణ
మూత్రపిండాలలో రోగలక్షణ మార్పులు సంభవించినప్పుడు, రక్తపోటు సూచికలను సాధారణీకరించడం మరియు వాటి కనీస అదనపుని కూడా తొలగించడం చాలా ముఖ్యం.
రక్తపోటు, చాలా సరైన ప్రమాణం, మూత్రపిండాలలో రోగలక్షణ ప్రక్రియల అభివృద్ధిని మందగించడానికి మిమ్మల్ని అనుమతిస్తుంది.
Ations షధాలను ఎన్నుకునేటప్పుడు, ప్రభావిత అవయవంపై వాటి ప్రభావాన్ని పరిగణనలోకి తీసుకోవడం అవసరం. నియమం ప్రకారం, నిపుణులు ఈ క్రింది drugs షధ సమూహాలను ఆశ్రయిస్తారు:
- ACE నిరోధకాలు (లిసినోప్రిల్, ఎనాలాప్రిల్). పాథాలజీ యొక్క అన్ని దశలలో మందులు వాడతారు. వారి ఎక్స్పోజర్ వ్యవధి 10-12 గంటలు మించకూడదు. ACE నిరోధకాల చికిత్సలో, టేబుల్ ఉప్పు వాడకాన్ని రోజుకు 5 గ్రా మరియు పొటాషియం కలిగిన ఉత్పత్తుల వాడకాన్ని తగ్గించడం అవసరం.
- యాంజియోటెన్సిన్ రిసెప్టర్ బ్లాకర్స్ (ఇర్బెసార్టన్, లోసార్టన్, ఎప్రోసార్టాప్, ఓల్మెసార్టన్). మూత్రపిండాలలో మొత్తం ధమనుల మరియు ఇంట్రాక్రానియల్ పీడనాన్ని తగ్గించడానికి మందులు సహాయపడతాయి.
- సలురేటికం (ఫ్యూరోసెమైడ్, ఇందపమైడ్).
- కాల్షియం ఛానల్ బ్లాకర్స్ (వెరాపామిల్, మొదలైనవి). Drugs షధాలు శరీర కణాలలో కాల్షియం చొచ్చుకుపోవడాన్ని నిరోధిస్తాయి. ఈ ప్రభావం కొరోనరీ నాళాలను విస్తరించడానికి, గుండె కండరాలలో రక్త ప్రవాహాన్ని మెరుగుపరచడానికి మరియు ఫలితంగా, ధమనుల రక్తపోటును తొలగించడానికి సహాయపడుతుంది.
లిపిడ్ జీవక్రియ దిద్దుబాటు
మూత్రపిండాల నష్టంతో, కొలెస్ట్రాల్ కంటెంట్ 4.6 mmol / L మించకూడదు, ట్రైగ్లిజరైడ్లు - 2.6 mmol / L. మినహాయింపు గుండె జబ్బులు, దీనిలో ట్రైగ్లిజరైడ్స్ స్థాయి 1.7 mmol / L కంటే తక్కువగా ఉండాలి.
ఈ ఉల్లంఘనను తొలగించడానికి, కింది drugs షధాల సమూహాలను ఉపయోగించడం అవసరం:
- స్టానినోవ్ (లోవాస్టాటిన్, ఫ్లూవాస్టాటిన్, అటోర్వాస్టాటిన్). మందులు కొలెస్ట్రాల్ సంశ్లేషణలో పాల్గొన్న ఎంజైమ్ల ఉత్పత్తిని తగ్గిస్తాయి.
- ఫైబ్రేట్స్ (ఫెనోఫైబ్రేట్, క్లోఫిబ్రేట్, సైప్రోఫైబ్రేట్). లిపిడ్ జీవక్రియను సక్రియం చేయడం ద్వారా డ్రగ్స్ ప్లాస్మా కొవ్వులను తగ్గిస్తాయి.
మూత్రపిండ రక్తహీనత యొక్క తొలగింపు
మూత్రపిండాల దెబ్బతిన్న 50% మంది రోగులలో మూత్రపిండ రక్తహీనత గమనించబడుతుంది మరియు ప్రోటీన్యూరియా దశలో సంభవిస్తుంది.ఈ సందర్భంలో, హిమోగ్లోబిన్ మహిళల్లో 120 గ్రా / ఎల్ మరియు మానవాళి యొక్క బలమైన సగం ప్రతినిధులలో 130 గ్రా / ఎల్ మించదు.
ఈ ప్రక్రియ సంభవించడం హార్మోన్ (ఎరిథ్రోపోయిటిన్) యొక్క తగినంత ఉత్పత్తికి దారితీస్తుంది, ఇది సాధారణ హేమాటోపోయిసిస్కు దోహదం చేస్తుంది. మూత్రపిండ రక్తహీనత తరచుగా ఇనుము లోపంతో ఉంటుంది.
రోగి యొక్క శారీరక మరియు మానసిక పనితీరు తగ్గుతుంది, లైంగిక పనితీరు బలహీనపడుతుంది, ఆకలి మరియు నిద్ర బలహీనపడుతుంది.
అదనంగా, రక్తహీనత నెఫ్రోపతీ యొక్క వేగవంతమైన అభివృద్ధికి దోహదం చేస్తుంది.
ఇనుము స్థాయిని తిరిగి నింపడానికి, వెనోఫర్, ఫెర్రుమ్లెక్ మొదలైనవి ఇంట్రావీనస్గా నిర్వహించబడతాయి.
నాన్-ఎంజైమాటిక్ గ్లైకోసైలేటెడ్ ప్రోటీన్లపై ప్రభావాలు
హైపర్గ్లైసీమియా పరిస్థితులలో గ్లోమెరులర్ బేస్మెంట్ పొర యొక్క నాన్-ఎంజైమాటిక్ గ్లైకోసైలేటెడ్ స్ట్రక్చరల్ ప్రోటీన్లు వాటి ఆకృతీకరణ యొక్క ఉల్లంఘనకు దారితీస్తుంది మరియు ప్రోటీన్లకు సాధారణ ఎంపిక పారగమ్యతను కోల్పోతాయి. డయాబెటిస్ యొక్క వాస్కులర్ సమస్యల చికిత్సలో ఒక మంచి దిశ, ఎంజైమాటిక్ కాని గ్లైకోసైలేషన్ యొక్క ప్రతిచర్యకు అంతరాయం కలిగించే drugs షధాల శోధన. గ్లైకోసైలేటెడ్ ప్రోటీన్లను తగ్గించడానికి ఎసిటైల్సాలిసిలిక్ ఆమ్లం కనుగొన్న సామర్థ్యం ఒక ఆసక్తికరమైన ప్రయోగాత్మక అన్వేషణ. అయినప్పటికీ, గ్లైకోసైలేషన్ ఇన్హిబిటర్గా దాని నియామకం విస్తృత క్లినికల్ పంపిణీని కనుగొనలేదు, ఎందుకంటే drug షధ ప్రభావం ఉన్న మోతాదు చాలా పెద్దదిగా ఉండాలి, ఇది దుష్ప్రభావాల అభివృద్ధితో నిండి ఉంటుంది.
20 వ శతాబ్దం 80 ల చివరి నుండి ప్రయోగాత్మక అధ్యయనాలలో నాన్-ఎంజైమాటిక్ గ్లైకోసైలేషన్ యొక్క ప్రతిచర్యకు అంతరాయం కలిగించడానికి, అమినోగువానిడిన్ అనే drug షధం విజయవంతంగా ఉపయోగించబడింది, ఇది రివర్సిబుల్ గ్లైకోసైలేషన్ ఉత్పత్తుల యొక్క కార్బాక్సిల్ సమూహాలతో కోలుకోలేని విధంగా స్పందిస్తుంది, ఈ ప్రక్రియను ఆపివేస్తుంది. ఇటీవల, పిరిడోక్సమైన్ గ్లైకోసైలేషన్ ఎండ్ ప్రొడక్ట్స్ ఏర్పడటానికి మరింత నిర్దిష్ట నిరోధకం సంశ్లేషణ చేయబడింది.
, , , , , , , , , ,
పాలియోల్ గ్లూకోజ్ జీవక్రియపై ప్రభావం
ఆల్డోస్ రిడక్టేజ్ ఎంజైమ్ ప్రభావంతో పాలియోల్ మార్గం వెంట పెరిగిన గ్లూకోజ్ జీవక్రియ ఇన్సులిన్-ఆధారిత కణజాలాలలో సార్బిటాల్ (ఒక ద్రవాభిసరణ క్రియాశీల పదార్ధం) చేరడానికి దారితీస్తుంది, ఇది డయాబెటిస్ మెల్లిటస్ యొక్క చివరి సమస్యల అభివృద్ధికి కూడా దోహదం చేస్తుంది. ఈ ప్రక్రియకు అంతరాయం కలిగించడానికి, క్లినిక్ ఆల్డోస్ రిడక్టేజ్ ఇన్హిబిటర్స్ (టోల్స్టాట్, స్టాటిల్) సమూహం నుండి మందులను ఉపయోగిస్తుంది. ఆల్డోస్ రిడక్టేజ్ ఇన్హిబిటర్లను పొందిన టైప్ 1 డయాబెటిస్ ఉన్న రోగులలో అల్బుమినూరియా తగ్గుతున్నట్లు అనేక అధ్యయనాలు చూపించాయి. ఏదేమైనా, ఈ drugs షధాల యొక్క క్లినికల్ ఎఫిషియసీ డయాబెటిక్ న్యూరోపతి లేదా రెటినోపతి చికిత్సలో ఎక్కువగా కనిపిస్తుంది మరియు డయాబెటిక్ నెఫ్రోపతీ చికిత్సలో తక్కువ. గ్లూకోజ్ జీవక్రియ యొక్క పాలియోల్ మార్గం ఇతర ఇన్సులిన్-ఆధారిత కణజాలాల నాళాల కంటే డయాబెటిక్ మూత్రపిండాల నష్టం యొక్క వ్యాధికారకంలో తక్కువ పాత్ర పోషిస్తుండటం దీనికి కారణం కావచ్చు.
, , , , , , , , , , , , ,
ఎండోథెలియల్ సెల్ చర్యపై ప్రభావం
ప్రయోగాత్మక మరియు క్లినికల్ అధ్యయనాలలో, డయాబెటిక్ నెఫ్రోపతీ యొక్క పురోగతికి మధ్యవర్తిగా ఎండోథెలిన్ -1 పాత్ర స్పష్టంగా స్థాపించబడింది. అందువల్ల, అనేక ce షధ సంస్థల దృష్టి ఈ కారకం యొక్క పెరిగిన ఉత్పత్తిని నిరోధించగల drugs షధాల సంశ్లేషణ వైపు మళ్లింది. ప్రస్తుతం, ఎండోథెలిన్ -1 కోసం గ్రాహకాలను నిరోధించే drugs షధాల ప్రయోగాత్మక పరీక్షలు. మొదటి ఫలితాలు ACE నిరోధకాలతో పోలిస్తే ఈ drugs షధాల తక్కువ ప్రభావాన్ని సూచిస్తాయి.
, , , , , , , , ,
చికిత్స యొక్క ప్రభావాన్ని అంచనా వేయడం
డయాబెటిక్ నెఫ్రోపతీ నివారణ మరియు చికిత్స యొక్క ప్రభావానికి ప్రమాణాలు డయాబెటిస్ మెల్లిటస్ యొక్క సమర్థవంతమైన చికిత్సకు సాధారణ ప్రమాణాలు, అలాగే డయాబెటిక్ నెఫ్రోపతీ యొక్క వైద్యపరంగా వ్యక్తీకరించిన దశల నివారణ మరియు మూత్రపిండాల వడపోత పనితీరు తగ్గడం మరియు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క పురోగతి.
, , , , , , , , ,
ఎలక్ట్రోలైట్ బ్యాలెన్స్
జీర్ణశయాంతర ప్రేగు నుండి హానికరమైన పదార్ధాలను పీల్చుకునే ఎంట్రోసోర్బెంట్ drugs షధాల సామర్థ్యం బలహీనమైన మూత్రపిండాల పనితీరు మరియు ఉపయోగించిన మందుల వల్ల శరీరం యొక్క మత్తులో గణనీయమైన తగ్గింపుకు దోహదం చేస్తుంది.
ఎంటెరోసోర్బెంట్లు (యాక్టివేటెడ్ చార్కోల్, ఎంటర్డోడమ్, మొదలైనవి) ఒక వైద్యుడు వ్యక్తిగతంగా సూచిస్తారు మరియు భోజనం మరియు మందులకు ముందు ఒకటిన్నర నుండి రెండు గంటల వరకు తీసుకుంటారు.
శరీరంలో పొటాషియం అధిక స్థాయిలో (హైపర్కలేమియా) పొటాషియం విరోధుల సహాయంతో తొలగించబడుతుంది, కాల్షియం గ్లూకోనేట్ యొక్క పరిష్కారం, గ్లూకోజ్తో ఇన్సులిన్. చికిత్స వైఫల్యంతో, హిమోడయాలసిస్ సాధ్యమే.
అల్బుమినూరియాను తొలగించండి
దెబ్బతిన్న మూత్రపిండ గ్లోమెరులి, నెఫ్రోపతీ యొక్క ఇంటెన్సివ్ థెరపీతో కూడా, మూత్రంలో ప్రోటీన్ పదార్థాల ఉనికిని రేకెత్తిస్తుంది.
నెఫ్రోప్రొటెక్టివ్ drug షధ సులోడెక్సైడ్ సహాయంతో మూత్రపిండ గ్లోమెరులర్ పారగమ్యత పునరుద్ధరించబడుతుంది.
కొన్ని సందర్భాల్లో, అల్బుమినూరియాను తొలగించడానికి నిపుణులు పెంటాక్సిఫైలైన్ మరియు ఫెనోఫైబ్రేట్ను సూచిస్తారు. Drugs షధాలు మంచి ప్రభావాన్ని కలిగి ఉన్నాయి, అయితే నిపుణుల ఉపయోగం వల్ల కలిగే ప్రయోజనాలకు దుష్ప్రభావాల ప్రమాదం యొక్క నిష్పత్తి పూర్తిగా అంచనా వేయబడలేదు.
డయాలసిస్ - ప్రత్యేక ఉపకరణం ద్వారా లేదా పెరిటోనియం ద్వారా రక్త శుద్దీకరణ. ఈ పద్ధతిలో, మూత్రపిండాలను నయం చేయడం అసాధ్యం. అవయవాన్ని భర్తీ చేయడమే దీని ఉద్దేశ్యం. ఈ విధానం నొప్పిని కలిగించదు మరియు సాధారణంగా రోగులు దీనిని తట్టుకుంటారు.
హిమోడయాలసిస్ కోసం, ఒక ప్రత్యేక పరికరం ఉపయోగించబడుతుంది - డయలైజర్. ఉపకరణంలోకి ప్రవేశిస్తే, రక్తం విషపూరిత పదార్థాలను మరియు అధిక ద్రవాన్ని వదిలించుకుంటుంది, ఇది ఎలక్ట్రోలైట్ మరియు ఆల్కలీన్ సమతుల్యతను నిర్వహించడానికి మరియు రక్తపోటును సాధారణీకరించడానికి సహాయపడుతుంది.
ఈ విధానం వారానికి మూడుసార్లు జరుగుతుంది మరియు వైద్య పరిస్థితులలో కనీసం 4-5 గంటలు ఉంటుంది మరియు దీనికి దారితీస్తుంది:
- వికారం మరియు వాంతులు
- రక్తపోటును తగ్గించడం,
- చర్మం యొక్క చికాకు,
- పెరిగిన అలసట
- breath పిరి
- గుండె పనిచేయకపోవడం,
- రక్తహీనత,
- అమిలోయిడోసిస్, దీనిలో కీళ్ళు మరియు స్నాయువులలో ప్రోటీన్ పేరుకుపోతుంది.
కొన్ని సందర్భాల్లో, పెరిటోనియల్ డయాలసిస్ నిర్వహిస్తారు, వీటికి సూచనలు హిమోడయాలసిస్ యొక్క అసంభవం:
- రక్తస్రావం లోపాలు
- నాళాలకు అవసరమైన ప్రాప్యతను పొందలేకపోవడం (తగ్గిన ఒత్తిడితో లేదా పిల్లలలో),
- కార్డియోవాస్కులర్ పాథాలజీ,
- రోగి యొక్క కోరిక.
పెరిటోనియల్ డయాలసిస్తో, పెరిటోనియం ద్వారా రక్తం శుభ్రపరచబడుతుంది, ఈ సందర్భంలో ఇది డయలైజర్.
ఈ విధానాన్ని వైద్యంలో మరియు ఇంట్లో రోజుకు రెండు లేదా అంతకంటే ఎక్కువ సార్లు చేయవచ్చు.
పెరిటోనియల్ డయాలసిస్ ఫలితంగా, ఈ క్రింది వాటిని గమనించవచ్చు:
- పెరిటోనియం (పెరిటోనిటిస్) యొక్క బాక్టీరియల్ మంట,
- బలహీనమైన మూత్రవిసర్జన
- హెర్నియా.
డయాలసిస్ వీటితో నిర్వహించబడదు:
- మానసిక రుగ్మతలు
- ఆంకోలాజికల్ వ్యాధులు
- లుకేమియా,
- ఇతర హృదయ పాథాలజీలతో కలిపి మయోకార్డియల్ ఇన్ఫార్క్షన్,
- కాలేయ వైఫల్యం
- సిర్రోసిస్.
విధానం తిరస్కరించబడితే, స్పెషలిస్ట్ తన అభిప్రాయాన్ని ధృవీకరించాలి.
కిడ్నీ మార్పిడి
అవయవ మార్పిడికి ఏకైక ఆధారం డయాబెటిక్ నెఫ్రోపతీ యొక్క టెర్మినల్ దశ.
విజయవంతమైన శస్త్రచికిత్స రోగి యొక్క ఆరోగ్య స్థితిని సమూలంగా మెరుగుపరుస్తుంది.
కింది సంపూర్ణ వ్యతిరేకతలతో ఆపరేషన్ నిర్వహించబడదు:
- రోగి యొక్క శరీరం మరియు దాత యొక్క అవయవం యొక్క అననుకూలత,
- ప్రాణాంతక స్వభావం యొక్క కొత్త కణితులు,
- తీవ్రమైన దశలో హృదయ సంబంధ వ్యాధులు,
- తీవ్రమైన దీర్ఘకాలిక పాథాలజీలు,
- నిర్లక్ష్యం చేయబడిన మానసిక పరిస్థితులు రోగి యొక్క శస్త్రచికిత్స అనంతర అనుసరణకు ఆటంకం కలిగిస్తాయి (సైకోసిస్, మద్యపానం, మాదకద్రవ్య వ్యసనం),
- క్రియాశీల ఇన్ఫెక్షన్లు (క్షయ, హెచ్ఐవి).
జీవక్రియ రుగ్మతలకు, అలాగే వివిధ మూత్రపిండ వ్యాధులకు శస్త్రచికిత్స చేసే అవకాశం: మెమ్బ్రేనస్ ప్రొలిఫెరేటివ్ గ్లోమెరులోనెఫ్రిటిస్, హేమోలిటిక్ యురేమిక్ సిండ్రోమ్ మరియు ఇతర వ్యాధులు, ప్రతి కేసులో నిపుణుడు వ్యక్తిగతంగా నిర్ణయిస్తారు.
డయాబెటిక్ నెఫ్రోపతీకి ఆహారం సంక్లిష్ట చికిత్స యొక్క పద్ధతుల్లో ఒకటి.
ఆహారం యొక్క సూత్రాలు:
- రోజువారీ ప్రోటీన్ తీసుకోవడం తగ్గించడం వల్ల శరీరంలోని నత్రజని వ్యర్ధాల పరిమాణాన్ని తగ్గించవచ్చు. కూరగాయల ప్రోటీన్లకు మరింత పరివర్తనతో ఆహార మాంసం మరియు చేపల వాడకం సిఫార్సు చేయబడింది.
- కొన్ని సందర్భాల్లో, రోజుకు 5 గ్రాముల ఉప్పు తీసుకోవడం తగ్గించాలని సిఫార్సు చేయబడింది. టొమాటో మరియు నిమ్మరసం, వెల్లుల్లి, ఉల్లిపాయలు మరియు సెలెరీ యొక్క కాండం ఆహారంలో చేర్చడం వల్ల ఉప్పు లేని ఆహారం త్వరగా స్వీకరించడానికి మీకు సహాయపడుతుంది.
- పరీక్షల ఫలితాల ఆధారంగా, పొటాషియం కలిగిన ఆహార వినియోగాన్ని పెంచే లేదా తగ్గించే అవకాశాన్ని నిపుణుడు నిర్ణయిస్తాడు.
- తీవ్రమైన వాపు సంభవించినప్పుడు మాత్రమే మద్యపాన నియమాన్ని పరిమితం చేయవచ్చు.
- ఆహారాన్ని ఆవిరితో లేదా ఉడికించాలి.
అనుమతించబడిన మరియు నిషేధించబడిన ఆహారాల జాబితా ఒక వైద్యుడు సంకలనం చేస్తుంది మరియు ఇది వ్యాధి యొక్క దశపై ఆధారపడి ఉంటుంది.
జానపద నివారణలు
రికవరీ ప్రక్రియ యొక్క దశలో లేదా వ్యాధి యొక్క ప్రారంభ దశలలో జానపద నివారణల వాడకంతో డయాబెటిక్ నెఫ్రోపతీ చికిత్స సాధ్యమవుతుంది.
మూత్రపిండాల పనితీరును పునరుద్ధరించడానికి, లింగన్బెర్రీస్, స్ట్రాబెర్రీలు, చమోమిల్స్, క్రాన్బెర్రీస్, రోవాన్ పండ్లు, గులాబీ పండ్లు మరియు అరటి నుండి కషాయాలను మరియు టీలను ఉపయోగిస్తారు.
డ్రై బీన్స్ (50 గ్రా), వేడినీటిలో (1 ఎల్) ఉడకబెట్టడం మూత్రపిండాల పనితీరుపై మంచి ప్రభావాన్ని చూపుతుంది మరియు శరీరంలో చక్కెర స్థాయిని తగ్గిస్తుంది. మూడు గంటలు పట్టుబట్టిన తరువాత, పానీయం ఒక కప్పులో ½ కప్పులో తీసుకుంటారు.
కొలెస్ట్రాల్ తగ్గించడానికి, ఆహారంలో ఆలివ్ లేదా అవిసె గింజల నూనెను చేర్చడం మంచిది - 1 స్పూన్. రోజంతా 2 సార్లు.
బిర్చ్ మొగ్గలు (2 టేబుల్ స్పూన్లు), నీటితో (300 మి.లీ) నిండి, మరిగించి, మూత్రపిండాల సాధారణ పనితీరుకు దోహదం చేస్తాయి. 30 నిమిషాలు థర్మోస్లో పట్టుబట్టండి. 14 రోజుల భోజనానికి ముందు రోజుకు 4 సార్లు 50 మి.లీ వెచ్చని కషాయాలను తినండి.
నిరంతర రక్తపోటు ప్రొపోలిస్ ఆల్కహాల్ టింక్చర్ ను తొలగించడానికి సహాయపడుతుంది, రోజుకు 3 సార్లు తీసుకుంటారు, భోజనానికి పావుగంట ముందు 20 చుక్కలు.
పుచ్చకాయ గుజ్జు మరియు పీల్స్ ఉపయోగించి కషాయాలను తయారు చేయడం లేదా ముందస్తు చికిత్స లేకుండా పండు తినడం కూడా సిఫార్సు చేయబడింది.
డయాబెటిస్ సంభవిస్తే, రోగి తన శరీర స్థితికి చాలా శ్రద్ధ వహించాలి. సకాలంలో కనుగొనబడిన డయాబెటిక్ నెఫ్రోపతీ దాని విజయవంతమైన చికిత్సకు కీలకం.
డయాబెటిక్ నెఫ్రోపతి: మీకు అవసరమైన ప్రతిదాన్ని కనుగొనండి. క్రింద, రక్తం మరియు మూత్ర పరీక్షలు, అలాగే మూత్రపిండాల అల్ట్రాసౌండ్ ఉపయోగించి దాని లక్షణాలు మరియు రోగ నిర్ధారణ వివరంగా వివరించబడింది. ఆరోగ్యకరమైన వ్యక్తులలో మాదిరిగా రక్తంలో చక్కెర 3.9-5.5 mmol / l 24 గంటలు స్థిరంగా ఉంచడానికి మిమ్మల్ని అనుమతించే సమర్థవంతమైన చికిత్సా పద్ధతుల గురించి ప్రధాన విషయం చెప్పబడింది. డాక్టర్ బెర్న్స్టెయిన్ టైప్ 2 మరియు టైప్ 1 డయాబెటిస్ కంట్రోల్ సిస్టమ్ నెఫ్రోపతి చాలా దూరం వెళ్ళకపోతే మూత్రపిండాలను నయం చేయడంలో సహాయపడుతుంది. మైక్రోఅల్బుమినూరియా మరియు ప్రోటీన్యూరియా ఏమిటి, మీ మూత్రపిండాలు గొంతు ఉంటే ఏమి చేయాలి మరియు రక్తంలో రక్తపోటు మరియు క్రియేటినిన్ను ఎలా సాధారణీకరించాలో తెలుసుకోండి.
డయాబెటిక్ నెఫ్రోపతీ అధిక రక్తంలో గ్లూకోజ్ వల్ల వచ్చే మూత్రపిండాల నష్టం. అలాగే, ధూమపానం మరియు రక్తపోటు మూత్రపిండాలను నాశనం చేస్తాయి. డయాబెటిస్లో 15-25 సంవత్సరాలు, ఈ రెండు అవయవాలు విఫలమవుతాయి మరియు డయాలసిస్ లేదా మార్పిడి అవసరం. ఈ పేజీ మూత్రపిండ వైఫల్యాన్ని నివారించడానికి లేదా కనీసం దాని అభివృద్ధిని మందగించడానికి జానపద నివారణలు మరియు అధికారిక చికిత్స గురించి వివరంగా వివరిస్తుంది. సిఫార్సులు ఇవ్వబడ్డాయి, వీటి అమలు మూత్రపిండాలను రక్షించడమే కాక, గుండెపోటు మరియు స్ట్రోక్ ప్రమాదాన్ని కూడా తగ్గిస్తుంది.
డయాబెటిక్ నెఫ్రోపతి: వివరణాత్మక వ్యాసం
డయాబెటిస్ మీ మూత్రపిండాలు, లక్షణాలు మరియు డయాబెటిక్ నెఫ్రోపతిని నిర్ధారించడానికి డయాగ్నొస్టిక్ అల్గోరిథంను ఎలా ప్రభావితం చేస్తుందో తెలుసుకోండి. ఏ పరీక్షలలో ఉత్తీర్ణత సాధించాలో, వాటి ఫలితాలను ఎలా అర్థం చేసుకోవాలో, మూత్రపిండాల అల్ట్రాసౌండ్ ఎంత ఉపయోగకరంగా ఉందో అర్థం చేసుకోండి. ఆహారం, మందులు, జానపద నివారణలు మరియు ఆరోగ్యకరమైన జీవనశైలికి పరివర్తన గురించి చికిత్స గురించి చదవండి. టైప్ 2 డయాబెటిస్ ఉన్న రోగులలో మూత్రపిండాల చికిత్స యొక్క సూక్ష్మ నైపుణ్యాలు వివరించబడ్డాయి. రక్తంలో చక్కెర మరియు రక్తపోటును తగ్గించే మాత్రల గురించి వివరాలు ఇవ్వబడ్డాయి.వాటికి అదనంగా, కొలెస్ట్రాల్, ఆస్పిరిన్ మరియు రక్తహీనత మందులకు స్టాటిన్లు అవసరం కావచ్చు.
- డయాబెటిస్ మూత్రపిండాలను ఎలా ప్రభావితం చేస్తుంది?
- టైప్ 2 మరియు టైప్ 1 డయాబెటిస్లో మూత్రపిండాల సమస్యల మధ్య తేడా ఏమిటి?
- డయాబెటిక్ నెఫ్రోపతీ యొక్క లక్షణాలు మరియు రోగ నిర్ధారణ
- మూత్రపిండాలు పనిచేయడం మానేస్తే ఏమవుతుంది?
- డయాబెటిక్ నెఫ్రోపతీ సమయంలో రక్తంలో చక్కెర ఎందుకు తగ్గుతుంది?
- ఏ రక్తం మరియు మూత్ర పరీక్షలు తీసుకోవాలి? వారి ఫలితాలను ఎలా అర్థం చేసుకోవాలి?
- మైక్రోఅల్బుమినూరియా అంటే ఏమిటి?
- ప్రోటీన్యూరియా అంటే ఏమిటి?
- డయాబెటిస్ యొక్క మూత్రపిండాల సమస్యలను కొలెస్ట్రాల్ ఎలా ప్రభావితం చేస్తుంది?
- మూత్రపిండాల యొక్క అల్ట్రాసౌండ్ చేయడానికి డయాబెటిస్ ఎంత తరచుగా అవసరం?
- అల్ట్రాసౌండ్లో డయాబెటిక్ నెఫ్రోపతీ సంకేతాలు ఏమిటి?
- డయాబెటిక్ నెఫ్రోపతి: దశలు
- మూత్రపిండాలు బాధపడితే ఏమి చేయాలి?
- మూత్రపిండాలను కాపాడటానికి డయాబెటిస్ ఎలా చికిత్స చేయబడుతుంది?
- రక్తంలో చక్కెర తగ్గించే మాత్రలు ఏవి?
- నేను ఏ ఒత్తిడి మందులు తీసుకోవాలి?
- మీరు డయాబెటిక్ నెఫ్రోపతీతో బాధపడుతున్నారని మరియు మీ మూత్రంలో చాలా ప్రోటీన్ ఉంటే ఎలా చికిత్స చేయాలి?
- డయాబెటిక్ నెఫ్రోపతీ మరియు అధిక రక్తపోటు ఉన్న రోగి ఏమి చేయాలి?
- మూత్రపిండాల సమస్యల చికిత్సకు కొన్ని మంచి జానపద నివారణలు ఏమిటి?
- డయాబెటిస్లో బ్లడ్ క్రియేటినిన్ను ఎలా తగ్గించాలి?
- మూత్రపిండాల సాధారణ గ్లోమెరులర్ వడపోత రేటును పునరుద్ధరించడం సాధ్యమేనా?
- డయాబెటిక్ నెఫ్రోపతీకి ఏ ఆహారం తీసుకోవాలి?
- దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో మధుమేహ వ్యాధిగ్రస్తులు ఎంతకాలం జీవిస్తారు?
- కిడ్నీ మార్పిడి: ప్రయోజనాలు మరియు అప్రయోజనాలు
- మూత్రపిండ మార్పిడి ఎంతకాలం జీవించగలదు?
సిద్ధాంతం: కనీస అవసరం
మూత్రపిండాలు రక్తం నుండి వ్యర్థ ఉత్పత్తులను ఫిల్టర్ చేయడం మరియు వాటిని మూత్రంతో తొలగించడం వంటివి చేస్తాయి. ఎరిథ్రోపోయిటిన్ అనే హార్మోన్ను కూడా ఇవి ఉత్పత్తి చేస్తాయి, ఇది ఎర్ర రక్త కణాల రూపాన్ని ప్రేరేపిస్తుంది - ఎర్ర రక్త కణాలు.
రక్తం క్రమానుగతంగా మూత్రపిండాల గుండా వెళుతుంది, దాని నుండి వ్యర్థాలను తొలగిస్తుంది. శుద్ధి చేసిన రక్తం మరింత తిరుగుతుంది. విషాలు మరియు జీవక్రియ ఉత్పత్తులు, అలాగే అదనపు ఉప్పు, పెద్ద మొత్తంలో నీటిలో కరిగి మూత్రాన్ని ఏర్పరుస్తాయి. ఇది మూత్రాశయంలోకి ప్రవహిస్తుంది, అక్కడ అది తాత్కాలికంగా నిల్వ చేయబడుతుంది.
మూత్రంలో ఎంత నీరు మరియు ఉప్పు ఇవ్వాలి, సాధారణ రక్తపోటు మరియు ఎలక్ట్రోలైట్ స్థాయిలను నిర్వహించడానికి రక్తంలో ఎంత వదిలివేయాలో శరీరం చక్కగా నియంత్రిస్తుంది.
ప్రతి మూత్రపిండంలో నెఫ్రాన్స్ అనే మిలియన్ ఫిల్టర్ ఎలిమెంట్స్ ఉంటాయి. చిన్న రక్త నాళాల గ్లోమెరులస్ (కేశనాళికలు) నెఫ్రాన్ యొక్క భాగాలలో ఒకటి. గ్లోమెరులర్ వడపోత రేటు మూత్రపిండాల పరిస్థితిని నిర్ణయించే ముఖ్యమైన సూచిక. రక్తంలో క్రియేటినిన్ కంటెంట్ ఆధారంగా ఇది లెక్కించబడుతుంది.
మూత్రపిండాలు విసర్జించే విచ్ఛిన్న ఉత్పత్తులలో క్రియేటినిన్ ఒకటి. మూత్రపిండ వైఫల్యంలో, ఇది ఇతర వ్యర్థ ఉత్పత్తులతో పాటు రక్తంలో పేరుకుపోతుంది మరియు రోగి మత్తు లక్షణాలను అనుభవిస్తాడు. డయాబెటిస్, ఇన్ఫెక్షన్ లేదా ఇతర కారణాల వల్ల కిడ్నీ సమస్యలు వస్తాయి. ఈ ప్రతి సందర్భంలో, వ్యాధి యొక్క తీవ్రతను అంచనా వేయడానికి గ్లోమెరులర్ వడపోత రేటు కొలుస్తారు.
డయాబెటిస్ మూత్రపిండాలను ఎలా ప్రభావితం చేస్తుంది?
రక్తంలో చక్కెర పెరగడం మూత్రపిండాల వడపోత మూలకాలను దెబ్బతీస్తుంది. కాలక్రమేణా, అవి అదృశ్యమవుతాయి మరియు మచ్చ కణజాలంతో భర్తీ చేయబడతాయి, ఇది వ్యర్థాల రక్తాన్ని శుభ్రపరచదు. తక్కువ వడపోత అంశాలు మిగిలి ఉన్నాయి, మూత్రపిండాలు పనిచేస్తాయి. చివరికి, వారు వ్యర్థాలను తొలగించడాన్ని ఎదుర్కోవడం మానేస్తారు మరియు శరీరం యొక్క మత్తు సంభవిస్తుంది. ఈ దశలో, రోగి చనిపోకుండా ఉండటానికి పున the స్థాపన చికిత్స అవసరం - డయాలసిస్ లేదా మూత్రపిండ మార్పిడి.
పూర్తిగా చనిపోయే ముందు, వడపోత అంశాలు “లీకీ” అవుతాయి, అవి “లీక్” అవుతాయి. వారు ప్రోటీన్లను మూత్రంలోకి పంపిస్తారు, అది అక్కడ ఉండకూడదు. అవి, అధిక సాంద్రతలో అల్బుమిన్.
మైక్రోఅల్బుమినూరియా అంటే రోజుకు 30-300 మి.గ్రా మొత్తంలో మూత్రంలో అల్బుమిన్ విసర్జించడం. ప్రోటీన్యూరియా - రోజుకు 300 మి.గ్రా కంటే ఎక్కువ మొత్తంలో అల్బుమిన్ మూత్రంలో కనిపిస్తుంది. చికిత్స విజయవంతమైతే మైక్రోఅల్బుమినూరియా ఆగిపోవచ్చు. ప్రోటీన్యూరియా మరింత తీవ్రమైన సమస్య. ఇది కోలుకోలేనిదిగా పరిగణించబడుతుంది మరియు రోగి మూత్రపిండ వైఫల్యం యొక్క అభివృద్ధి మార్గంలో బయలుదేరినట్లు సంకేతాలు ఇస్తుంది.
డయాబెటిస్ నియంత్రణ అధ్వాన్నంగా ఉంటే, ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యానికి ఎక్కువ ప్రమాదం మరియు వేగంగా సంభవించవచ్చు. మధుమేహ వ్యాధిగ్రస్తులలో పూర్తి మూత్రపిండాల వైఫల్యాన్ని ఎదుర్కొనే అవకాశాలు వాస్తవానికి చాలా ఎక్కువగా లేవు. ఎందుకంటే మూత్రపిండ పున replace స్థాపన చికిత్స అవసరం రాకముందే వారిలో ఎక్కువ మంది గుండెపోటు లేదా స్ట్రోక్తో మరణిస్తారు. అయినప్పటికీ, మధుమేహం ధూమపానం లేదా దీర్ఘకాలిక మూత్ర మార్గ సంక్రమణతో కలిసిన రోగులకు ప్రమాదం పెరుగుతుంది.
డయాబెటిక్ నెఫ్రోపతీతో పాటు, మూత్రపిండ ధమని స్టెనోసిస్ కూడా ఉండవచ్చు. ఇది మూత్రపిండాలకు ఆహారం ఇచ్చే ఒకటి లేదా రెండు ధమనుల యొక్క అథెరోస్క్లెరోటిక్ ఫలకాల యొక్క ప్రతిష్టంభన. అదే సమయంలో, రక్తపోటు చాలా పెరుగుతుంది. మీరు ఒకే సమయంలో అనేక రకాల శక్తివంతమైన టాబ్లెట్లను తీసుకున్నప్పటికీ, రక్తపోటుకు మందులు సహాయపడవు.
మూత్రపిండ ధమని స్టెనోసిస్కు తరచుగా శస్త్రచికిత్స చికిత్స అవసరం. డయాబెటిస్ ఈ వ్యాధి ప్రమాదాన్ని పెంచుతుంది, ఎందుకంటే ఇది అథెరోస్క్లెరోసిస్ అభివృద్ధిని ప్రేరేపిస్తుంది, మూత్రపిండాలకు ఆహారం ఇచ్చే నాళాలతో సహా.
టైప్ 2 డయాబెటిస్ మూత్రపిండాలు
సాధారణంగా, టైప్ 2 డయాబెటిస్ కనుగొనబడి చికిత్స చేయబడే వరకు చాలా సంవత్సరాలు రహస్యంగా కొనసాగుతుంది. ఇన్ని సంవత్సరాలు, సమస్యలు క్రమంగా రోగి శరీరాన్ని నాశనం చేస్తాయి. వారు మూత్రపిండాలను దాటవేయరు.
ఆంగ్ల భాషా సైట్ల ప్రకారం, రోగ నిర్ధారణ సమయంలో, టైప్ 2 డయాబెటిస్ ఉన్న 12% మంది రోగులకు ఇప్పటికే మైక్రోఅల్బుమినూరియా ఉంది, మరియు 2% మందికి ప్రోటీన్యూరియా ఉంది. రష్యన్ మాట్లాడే రోగులలో, ఈ సూచికలు చాలా రెట్లు ఎక్కువ. ఎందుకంటే పాశ్చాత్యులకు నివారణ వైద్య పరీక్షలు క్రమం తప్పకుండా చేసే అలవాటు ఉంది. ఈ కారణంగా, వారు దీర్ఘకాలిక వ్యాధులను గుర్తించే అవకాశం ఉంది.
టైప్ 2 డయాబెటిస్ దీర్ఘకాలిక మూత్రపిండ వ్యాధి అభివృద్ధికి ఇతర ప్రమాద కారకాలతో కలిపి ఉంటుంది:
- అధిక రక్తపోటు
- అధిక రక్త కొలెస్ట్రాల్,
- దగ్గరి బంధువులలో మూత్రపిండాల వ్యాధి కేసులు ఉన్నాయి,
- కుటుంబంలో ప్రారంభ గుండెపోటు లేదా స్ట్రోక్ కేసులు ఉన్నాయి,
- ధూమపానం,
- ఊబకాయం
- ఆధునిక వయస్సు.
టైప్ 2 మరియు టైప్ 1 డయాబెటిస్లో మూత్రపిండాల సమస్యల మధ్య తేడా ఏమిటి?
టైప్ 1 డయాబెటిస్లో, వ్యాధి ప్రారంభమైన 5-15 సంవత్సరాల తరువాత మూత్రపిండాల సమస్యలు సాధారణంగా అభివృద్ధి చెందుతాయి. టైప్ 2 డయాబెటిస్లో, రోగనిర్ధారణ చేసిన వెంటనే ఈ సమస్యలు గుర్తించబడతాయి. ఎందుకంటే టైప్ 2 డయాబెటిస్ సాధారణంగా రోగి యొక్క లక్షణాలను గమనించి, అతని రక్తంలో చక్కెరను తనిఖీ చేయమని ess హించే ముందు గుప్త రూపంలో చాలా సంవత్సరాలు ఉంటుంది. రోగ నిర్ధారణ చేసి, చికిత్స ప్రారంభించే వరకు, ఈ వ్యాధి మూత్రపిండాలను మరియు మొత్తం శరీరాన్ని స్వేచ్ఛగా నాశనం చేస్తుంది.
టైప్ 1 డయాబెటిస్ కంటే టైప్ 2 డయాబెటిస్ తక్కువ తీవ్రమైన అనారోగ్యం. అయితే, ఇది 10 రెట్లు ఎక్కువ తరచుగా జరుగుతుంది. టైప్ 2 డయాబెటిస్ రోగులు డయాలసిస్ కేంద్రాలు మరియు మూత్రపిండ మార్పిడి నిపుణులచే పనిచేసే రోగులలో అతిపెద్ద సమూహం. టైప్ 2 డయాబెటిస్ యొక్క అంటువ్యాధి ప్రపంచవ్యాప్తంగా మరియు రష్యన్ మాట్లాడే దేశాలలో తీవ్రమవుతోంది. ఇది మూత్రపిండాల సమస్యలకు చికిత్స చేసే నిపుణుల పనికి తోడ్పడుతుంది.
టైప్ 1 డయాబెటిస్లో, బాల్యం మరియు కౌమారదశలో ఈ వ్యాధిని అభివృద్ధి చేసిన రోగులు ఎక్కువగా నెఫ్రోపతీని అనుభవిస్తారు. యుక్తవయస్సులో టైప్ 1 డయాబెటిస్ ఉన్నవారికి, మూత్రపిండాల సమస్య చాలా ఎక్కువ కాదు.
లక్షణాలు మరియు రోగ నిర్ధారణ
మొదటి నెలలు మరియు సంవత్సరాల్లో, డయాబెటిక్ నెఫ్రోపతీ మరియు మైక్రోఅల్బుమినూరియా ఎటువంటి లక్షణాలను కలిగించవు. మూత్రపిండ వైఫల్యం యొక్క టెర్మినల్ దశ చేతిలో ఉన్నప్పుడు మాత్రమే రోగులు సమస్యలను గమనిస్తారు. ప్రారంభంలో, లక్షణాలు అస్పష్టంగా ఉంటాయి, జలుబు లేదా దీర్ఘకాలిక అలసటను పోలి ఉంటాయి.
డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రారంభ సంకేతాలు:
- బలహీనత, అలసట,
- అస్పష్టమైన ఆలోచన
- కాళ్ళు వాపు
- అధిక రక్తపోటు
- తరచుగా మూత్రవిసర్జన,
- రాత్రి సమయంలో టాయిలెట్లో తరచుగా అవసరం,
- ఇన్సులిన్ మరియు చక్కెర తగ్గించే మాత్రల మోతాదులో తగ్గింపు,
- బలహీనత, పల్లర్ మరియు రక్తహీనత,
- చర్మం దురద, దద్దుర్లు.
మూత్రపిండాల పనితీరు వల్ల ఈ లక్షణాలు వస్తాయని కొద్ది మంది రోగులు అనుమానించవచ్చు.
మూత్రపిండాలు డయాబెటిస్తో పనిచేయడం మానేస్తే ఏమవుతుంది?
క్రమం తప్పకుండా రక్తం మరియు మూత్ర పరీక్షలు చేయటానికి సోమరితనం ఉన్న మధుమేహ వ్యాధిగ్రస్తులు చివరి దశ, టెర్మినల్ మూత్రపిండ వైఫల్యం ప్రారంభమయ్యే వరకు సంతోషంగా అజ్ఞానంలో ఉంటారు. అయితే, చివరికి, మూత్రపిండాల వ్యాధి వల్ల కలిగే మత్తు సంకేతాలు స్పష్టంగా కనిపిస్తాయి:
- పేలవమైన ఆకలి, బరువు తగ్గడం,
- చర్మం పొడిగా ఉంటుంది మరియు నిరంతరం దురద చేస్తుంది,
- తీవ్రమైన వాపు, కండరాల తిమ్మిరి,
- కళ్ళు కింద వాపు మరియు సంచులు,
- వికారం మరియు వాంతులు
- బలహీనమైన స్పృహ.
డయాబెటిక్ నెఫ్రోపతీ సమయంలో రక్తంలో చక్కెర ఎందుకు తగ్గుతుంది?
నిజమే, మూత్రపిండ వైఫల్యం యొక్క చివరి దశలో డయాబెటిక్ నెఫ్రోపతీతో, రక్తంలో చక్కెర స్థాయిలు పడిపోవచ్చు. ఇంకా చెప్పాలంటే, ఇన్సులిన్ అవసరం తగ్గుతుంది. హైపోగ్లైసీమియా లేనందున దాని మోతాదును తగ్గించడం అవసరం.
ఇది ఎందుకు జరుగుతోంది? కాలేయం మరియు మూత్రపిండాలలో ఇన్సులిన్ నాశనం అవుతుంది. మూత్రపిండాలు తీవ్రంగా దెబ్బతిన్నప్పుడు, వారు ఇన్సులిన్ విసర్జించే సామర్థ్యాన్ని కోల్పోతారు. ఈ హార్మోన్ రక్తంలో ఎక్కువసేపు ఉండి గ్లూకోజ్ను పీల్చుకోవడానికి కణాలను ప్రేరేపిస్తుంది.
టెర్మినల్ మూత్రపిండ వైఫల్యం మధుమేహ వ్యాధిగ్రస్తులకు విపత్తు. ఇన్సులిన్ మోతాదును తగ్గించే సామర్థ్యం కొద్దిగా సౌకర్యం మాత్రమే.
ఏ పరీక్షలు ఉత్తీర్ణులు కావాలి? ఫలితాలను డీక్రిప్ట్ చేయడం ఎలా?
ఖచ్చితమైన రోగ నిర్ధారణ చేయడానికి మరియు సమర్థవంతమైన చికిత్సను ఎంచుకోవడానికి, మీరు పరీక్షలలో ఉత్తీర్ణులు కావాలి:
- మూత్రంలో ప్రోటీన్ (అల్బుమిన్),
- మూత్రంలో అల్బుమిన్ మరియు క్రియేటినిన్ నిష్పత్తి,
- బ్లడ్ క్రియేటినిన్.
మూత్రపిండాలు చేరిన ప్రోటీన్ యొక్క విచ్ఛిన్న ఉత్పత్తులలో క్రియేటినిన్ ఒకటి. రక్తంలో క్రియేటినిన్ స్థాయిని, అలాగే ఒక వ్యక్తి యొక్క వయస్సు మరియు లింగాన్ని తెలుసుకోవడం ద్వారా మీరు గ్లోమెరులర్ వడపోత రేటును లెక్కించవచ్చు. ఇది ఒక ముఖ్యమైన సూచిక, దీని ఆధారంగా డయాబెటిక్ నెఫ్రోపతీ యొక్క దశ నిర్ణయించబడుతుంది మరియు చికిత్స సూచించబడుతుంది. డాక్టర్ ఇతర పరీక్షలను కూడా సూచించవచ్చు.
3.5 క్రింద (మహిళలు)
పైన జాబితా చేయబడిన రక్తం మరియు మూత్ర పరీక్షల తయారీలో, మీరు తీవ్రమైన శారీరక శ్రమ మరియు మద్యపానం నుండి 2-3 రోజులు దూరంగా ఉండాలి. లేకపోతే, ఫలితాలు వాటి కంటే అధ్వాన్నంగా ఉంటాయి.
మూత్రపిండాల గ్లోమెరులర్ వడపోత రేటు అంటే ఏమిటి?
క్రియేటినిన్ కోసం రక్త పరీక్ష ఫలితం రూపంలో, మీ లింగం మరియు వయస్సును పరిగణనలోకి తీసుకొని సాధారణ పరిధిని సూచించాలి మరియు మూత్రపిండాల గ్లోమెరులర్ వడపోత రేటును లెక్కించాలి. అధిక రేటు, మంచిది.
మైక్రోఅల్బుమినూరియా అంటే ఏమిటి?
మైక్రోఅల్బుమినూరియా అంటే మూత్రంలో ఒక ప్రోటీన్ (అల్బుమిన్) చిన్న పరిమాణంలో కనిపిస్తుంది. ఇది డయాబెటిక్ మూత్రపిండాల నష్టం యొక్క ప్రారంభ లక్షణం. ఇది గుండెపోటు మరియు స్ట్రోక్కు ప్రమాద కారకంగా పరిగణించబడుతుంది. మైక్రోఅల్బుమినూరియాను రివర్సిబుల్ గా పరిగణిస్తారు. Ation షధాలను తీసుకోవడం, గ్లూకోజ్ మరియు రక్తపోటు యొక్క మంచి నియంత్రణ మూత్రంలో అల్బుమిన్ మొత్తాన్ని చాలా సంవత్సరాలు సాధారణ స్థితికి తగ్గిస్తుంది.
ప్రోటీన్యూరియా అంటే ఏమిటి?
ప్రోటీన్యూరియా అంటే పెద్ద మొత్తంలో మూత్రంలో ప్రోటీన్ ఉండటం. చాలా చెడ్డ సంకేతం. గుండెపోటు, స్ట్రోక్ లేదా టెర్మినల్ మూత్రపిండ వైఫల్యం మూలలోనే ఉందని అర్థం. అత్యవసర ఇంటెన్సివ్ చికిత్స అవసరం. అంతేకాక, సమర్థవంతమైన చికిత్స కోసం సమయం ఇప్పటికే తప్పిపోయిందని తేలింది.
మీరు మైక్రోఅల్బుమినూరియా లేదా ప్రోటీన్యూరియాను కనుగొంటే, మీరు మూత్రపిండాలకు చికిత్స చేసే వైద్యుడిని సంప్రదించాలి. ఈ నిపుణుడిని న్యూఫ్రాలజిస్ట్ అని పిలుస్తారు, న్యూరాలజిస్ట్తో కలవరపడకూడదు. మూత్రంలో ప్రోటీన్ యొక్క కారణం అంటు వ్యాధి లేదా మూత్రపిండాల గాయం కాదని నిర్ధారించుకోండి.
పేలవమైన విశ్లేషణ ఫలితానికి కారణం ఓవర్లోడ్ అని తేలింది. ఈ సందర్భంలో, కొన్ని రోజుల తర్వాత పునరావృత విశ్లేషణ సాధారణ ఫలితాన్ని ఇస్తుంది.
డయాబెటిస్ యొక్క మూత్రపిండాల సమస్యలను రక్త కొలెస్ట్రాల్ ఎలా ప్రభావితం చేస్తుంది?
ఎలివేటెడ్ బ్లడ్ కొలెస్ట్రాల్ అథెరోస్క్లెరోటిక్ ఫలకాల అభివృద్ధిని ప్రేరేపిస్తుందని అధికారికంగా నమ్ముతారు. అథెరోస్క్లెరోసిస్ ఏకకాలంలో అనేక నాళాలను ప్రభావితం చేస్తుంది, వీటిలో మూత్రపిండాలకు రక్తం ప్రవహిస్తుంది. డయాబెటిస్ కొలెస్ట్రాల్ కోసం స్టాటిన్స్ తీసుకోవలసిన అవసరం ఉందని మరియు ఇది మూత్రపిండ వైఫల్యం అభివృద్ధిని ఆలస్యం చేస్తుందని అర్థం.
అయినప్పటికీ, మూత్రపిండాలపై స్టాటిన్స్ యొక్క రక్షిత ప్రభావం యొక్క పరికల్పన వివాదాస్పదంగా ఉంది. మరియు ఈ drugs షధాల యొక్క తీవ్రమైన దుష్ప్రభావాలు అందరికీ తెలుసు. మీకు ఇప్పటికే ఒకటి ఉంటే రెండవ గుండెపోటు రాకుండా ఉండటానికి స్టాటిన్స్ తీసుకోవడం అర్ధమే. వాస్తవానికి, పునరావృత గుండెపోటు యొక్క నమ్మకమైన నివారణ కొలెస్ట్రాల్ కోసం మాత్రలు తీసుకోవడంతో పాటు, అనేక ఇతర చర్యలను కలిగి ఉండాలి. మీకు గుండెపోటు రాకపోతే స్టాటిన్స్ తాగడం విలువైనది కాదు.
తక్కువ కార్బ్ ఆహారానికి మారడం సాధారణంగా రక్తంలో “మంచి” మరియు “చెడు” కొలెస్ట్రాల్ నిష్పత్తిని మెరుగుపరుస్తుంది. గ్లూకోజ్ స్థాయిని సాధారణీకరించడమే కాదు, రక్తపోటు కూడా ఉంటుంది. ఈ కారణంగా, డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధి నిరోధించబడుతుంది. చక్కెర మరియు కొలెస్ట్రాల్ కోసం రక్త పరీక్షల ఫలితాలు మిమ్మల్ని సంతోషపరుస్తాయి మరియు స్నేహితులను అసూయపరుస్తాయి, మీరు తక్కువ కార్బ్ ఆహారాన్ని ఖచ్చితంగా పాటించాలి. మీరు నిషేధిత ఉత్పత్తులను పూర్తిగా వదిలివేయాలి.
మూత్రపిండాల యొక్క అల్ట్రాసౌండ్ చేయడానికి డయాబెటిస్ ఎంత తరచుగా అవసరం?
మూత్రపిండాల యొక్క అల్ట్రాసౌండ్ ఈ అవయవాలలో ఇసుక మరియు రాళ్ళు ఉన్నాయా అని తనిఖీ చేయడం సాధ్యపడుతుంది. అలాగే, పరీక్ష సహాయంతో, మూత్రపిండాల (తిత్తులు) యొక్క నిరపాయమైన కణితులను కనుగొనవచ్చు.
డయాబెటిస్ కిడ్నీ చికిత్స: సమీక్ష
అయినప్పటికీ, డయాబెటిక్ నెఫ్రోపతీని నిర్ధారించడానికి మరియు దాని చికిత్స యొక్క ప్రభావాన్ని పర్యవేక్షించడానికి అల్ట్రాసౌండ్ స్కాన్ దాదాపు పనికిరానిది. పైన వివరించిన రక్తం మరియు మూత్ర పరీక్షలను క్రమం తప్పకుండా తీసుకోవడం చాలా ముఖ్యం.
డయాబెటిస్తో కిడ్నీ బాధిస్తే ఏమి చేయాలి?
అన్నింటిలో మొదటిది, ఇది మూత్రపిండాలను బాధిస్తుందని మీరు నిర్ధారించుకోవాలి. బహుశా మీకు మూత్రపిండాల సమస్య లేదు, కానీ బోలు ఎముకల వ్యాధి, రుమాటిజం, ప్యాంక్రియాటైటిస్ లేదా ఇలాంటి నొప్పి సిండ్రోమ్కు కారణమయ్యే కొన్ని ఇతర అనారోగ్యాలు. నొప్పి యొక్క ఖచ్చితమైన కారణాన్ని గుర్తించడానికి మీరు వైద్యుడిని చూడాలి. మీరే చేయటం అసాధ్యం.
స్వీయ మందులు తీవ్రంగా హాని కలిగిస్తాయి. మూత్రపిండాలలో మధుమేహం యొక్క సమస్యలు సాధారణంగా నొప్పిని కలిగించవు, కానీ పైన పేర్కొన్న మత్తు లక్షణాలు. కిడ్నీ రాళ్ళు, మూత్రపిండ కోలిక్ మరియు మంట ఎక్కువగా బలహీనమైన గ్లూకోజ్ జీవక్రియతో సంబంధం కలిగి ఉండవు.
డయాబెటిక్ నెఫ్రోపతీ చికిత్స ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యాన్ని నివారించడం లేదా కనీసం ఆలస్యం చేయడమే లక్ష్యంగా ఉంది, దీనికి డయాలసిస్ లేదా అవయవ మార్పిడి అవసరం. ఇది మంచి రక్తంలో చక్కెర మరియు రక్తపోటును కలిగి ఉంటుంది.
రక్తంలో క్రియేటినిన్ స్థాయిని మరియు మూత్రంలో ప్రోటీన్ (అల్బుమిన్) ను పర్యవేక్షించడం అవసరం. అలాగే, అధికారిక medicine షధం రక్తంలో కొలెస్ట్రాల్ను పర్యవేక్షించి, దానిని తగ్గించడానికి ప్రయత్నిస్తుంది. కానీ చాలా మంది నిపుణులు ఇది నిజంగా ఉపయోగకరంగా ఉందని అనుమానిస్తున్నారు. మూత్రపిండాలను రక్షించడానికి చికిత్సా చర్యలు గుండెపోటు మరియు స్ట్రోక్ ప్రమాదాన్ని తగ్గిస్తాయి.
మీ మూత్రపిండాలను కాపాడటానికి మీరు డయాబెటిస్ తీసుకోవలసిన అవసరం ఏమిటి?
వాస్తవానికి, మూత్రపిండాల సమస్యలను నివారించడానికి మాత్రలు తీసుకోవడం చాలా ముఖ్యం. మధుమేహ వ్యాధిగ్రస్తులు సాధారణంగా అనేక సమూహ drugs షధాలను సూచిస్తారు:
- పీడన మాత్రలు ప్రధానంగా ACE నిరోధకాలు మరియు యాంజియోటెన్సిన్- II గ్రాహక బ్లాకర్లు.
- ఆస్పిరిన్ మరియు ఇతర యాంటీ ప్లేట్లెట్ ఏజెంట్లు.
- కొలెస్ట్రాల్ కోసం స్టాటిన్స్.
- మూత్రపిండాల వైఫల్యానికి కారణమయ్యే రక్తహీనతకు నివారణలు.
ఈ drugs షధాలన్నీ క్రింద వివరంగా వివరించబడ్డాయి. అయితే, పోషణ ప్రధాన పాత్ర పోషిస్తుంది. డయాబెటిక్ గమనించిన ఆహారం కంటే మందులు తీసుకోవడం చాలా రెట్లు తక్కువ ప్రభావాన్ని కలిగి ఉంటుంది. మీరు చేయవలసిన ప్రధాన విషయం ఏమిటంటే తక్కువ కార్బ్ డైట్కు మారడాన్ని నిర్ణయించడం. క్రింద మరింత చదవండి.
డయాబెటిక్ నెఫ్రోపతీ నుండి మిమ్మల్ని మీరు రక్షించుకోవాలనుకుంటే జానపద నివారణలను లెక్కించవద్దు. మొక్కల టీలు, కషాయాలు మరియు కషాయాలను నిర్జలీకరణ నివారణ మరియు చికిత్స కోసం ద్రవం యొక్క మూలంగా మాత్రమే ఉపయోగపడతాయి. వారు మూత్రపిండాలపై తీవ్రమైన రక్షణ ప్రభావాన్ని కలిగి ఉండరు.
డయాబెటిస్ కిడ్నీకి ఎలా చికిత్స చేయాలి?
అన్నింటిలో మొదటిది, వారు రక్తంలో చక్కెరను సాధ్యమైనంత సాధారణ స్థితికి తీసుకురావడానికి ఆహారం మరియు ఇన్సులిన్ ఇంజెక్షన్లను ఉపయోగిస్తారు. గ్లైకేటెడ్ హెచ్బిఎ 1 సి హిమోగ్లోబిన్ను 7% కన్నా తక్కువగా నిర్వహించడం వల్ల ప్రోటీన్యూరియా మరియు మూత్రపిండ వైఫల్యం ప్రమాదాన్ని 30-40% తగ్గిస్తుంది.
డాక్టర్ బెర్న్స్టెయిన్ యొక్క పద్ధతులను ఉపయోగించడం ఆరోగ్యకరమైన వ్యక్తుల మాదిరిగానే చక్కెరను స్థిరంగా ఉంచడానికి మిమ్మల్ని అనుమతిస్తుంది మరియు గ్లైకేటెడ్ హిమోగ్లోబిన్ 5.5% కన్నా తక్కువ. అధికారిక సూచికల ద్వారా ఇది ధృవీకరించబడనప్పటికీ, ఈ సూచికలు తీవ్రమైన మూత్రపిండ సమస్యల ప్రమాదాన్ని సున్నాకి తగ్గించే అవకాశం ఉంది.
రక్తంలో స్థిరమైన సాధారణ స్థాయి గ్లూకోజ్తో, డయాబెటిస్ బాధిత మూత్రపిండాలు నయం మరియు పునరుద్ధరించబడతాయి. అయితే, ఇది నెమ్మదిగా జరిగే ప్రక్రియ. డయాబెటిక్ నెఫ్రోపతీ యొక్క 4 మరియు 5 దశలలో, ఇది సాధారణంగా అసాధ్యం.
ప్రోటీన్ మరియు జంతువుల కొవ్వు పరిమితి అధికారికంగా సిఫార్సు చేయబడింది. తక్కువ కార్బ్ ఆహారం ఉపయోగించడం యొక్క సముచితత క్రింద చర్చించబడింది. సాధారణ రక్తపోటు విలువలతో, ఉప్పు తీసుకోవడం రోజుకు 5-6 గ్రా, మరియు ఎత్తైన స్థాయిలో, రోజుకు 3 గ్రా వరకు పరిమితం చేయాలి. నిజానికి, ఇది చాలా చిన్నది కాదు.
- ధూమపానం మానేయండి.
- “డయాబెటిస్కు ఆల్కహాల్” అనే వ్యాసాన్ని అధ్యయనం చేయండి మరియు అక్కడ సూచించిన దానికంటే ఎక్కువ తాగకూడదు.
- మీరు మద్యం తాగకపోతే, అప్పుడు కూడా ప్రారంభించవద్దు.
- బరువు తగ్గడానికి ప్రయత్నించండి మరియు ఖచ్చితంగా ఎక్కువ బరువు పెరగకూడదు.
- మీకు శారీరక శ్రమ ఏది సరైనదో మీ వైద్యుడితో మాట్లాడండి మరియు వ్యాయామం చేయండి.
- ఇంటి రక్తపోటు మానిటర్ కలిగి ఉండండి మరియు దానితో మీ రక్తపోటును క్రమం తప్పకుండా కొలవండి.
డయాబెటిస్ బారిన పడిన మూత్రపిండాలను త్వరగా మరియు సులభంగా పునరుద్ధరించగల మ్యాజిక్ మాత్రలు, టింక్చర్స్ మరియు ముఖ్యంగా జానపద నివారణలు లేవు.
పాలతో టీ సహాయం చేయదు, కానీ హాని చేస్తుంది, ఎందుకంటే పాలు రక్తంలో చక్కెరను పెంచుతాయి. కర్కాడే అనేది ఒక ప్రసిద్ధ టీ పానీయం, ఇది స్వచ్ఛమైన నీటిని తాగడం కంటే ఎక్కువ సహాయపడుతుంది. మూత్రపిండాలను నయం చేయాలనే ఆశతో జానపద నివారణలను కూడా ప్రయత్నించకపోవడమే మంచిది. ఈ వడపోత అవయవాల యొక్క స్వీయ-మందులు చాలా ప్రమాదకరమైనవి.
ఏ మందులు సూచించబడతాయి?
ఒక దశలో లేదా మరొక దశలో డయాబెటిక్ నెఫ్రోపతిని కనుగొన్న రోగులు సాధారణంగా ఒకే సమయంలో అనేక మందులను ఉపయోగిస్తారు:
- రక్తపోటు కోసం మాత్రలు - 2-4 రకాలు,
- కొలెస్ట్రాల్ స్టాటిన్స్
- యాంటీ ప్లేట్లెట్ ఏజెంట్లు - ఆస్పిరిన్ మరియు డిపైరిడామోల్,
- శరీరంలో అధిక భాస్వరం బంధించే మందులు,
- రక్తహీనతకు మరొక నివారణ.
ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యాన్ని నివారించడానికి లేదా ఆలస్యం చేయడానికి మీరు చేయగలిగే సులభమైన పని అనేక మాత్రలు తీసుకోవడం. దశల వారీ టైప్ 2 డయాబెటిస్ చికిత్స ప్రణాళిక లేదా టైప్ 1 డయాబెటిస్ నియంత్రణ వ్యవస్థను చూడండి. సిఫారసులను జాగ్రత్తగా పాటించండి. ఆరోగ్యకరమైన జీవనశైలికి మారడానికి మరింత తీవ్రమైన ప్రయత్నాలు అవసరం. అయితే, ఇది తప్పనిసరిగా అమలు చేయాలి. మీరు మీ మూత్రపిండాలను రక్షించి ఎక్కువ కాలం జీవించాలనుకుంటే మందులను వదిలించుకోవడానికి ఇది పనిచేయదు.
డయాబెటిక్ నెఫ్రోపతీకి ఏ రక్తంలో చక్కెర తగ్గించే మాత్రలు అనుకూలంగా ఉంటాయి?
దురదృష్టవశాత్తు, డయాబెటిక్ నెఫ్రోపతీ యొక్క ప్రారంభ దశలో అత్యంత ప్రాచుర్యం పొందిన met షధ మెట్ఫార్మిన్ (సియోఫోర్, గ్లూకోఫేజ్) ను ఇప్పటికే మినహాయించాలి. రోగికి గ్లోమెరులర్ వడపోత రేటు 60 మి.లీ / నిమి, మరియు అంతకంటే తక్కువ ఉంటే అది తీసుకోలేము. ఇది రక్తంలోని క్రియేటినిన్కు అనుగుణంగా ఉంటుంది:
- పురుషుల కోసం - 133 μmol / l పైన
- మహిళలకు - 124 మైక్రోమోల్ / ఎల్ పైన
క్రియేటినిన్ ఎక్కువైతే, మూత్రపిండాలు అధ్వాన్నంగా పనిచేస్తాయి మరియు గ్లోమెరులర్ వడపోత రేటు తక్కువగా ఉంటుందని గుర్తుంచుకోండి. డయాబెటిస్ యొక్క మూత్రపిండ సమస్యల యొక్క ప్రారంభ దశలో, ప్రమాదకరమైన లాక్టిక్ అసిడోసిస్ను నివారించడానికి మెట్ఫార్మిన్ను చికిత్స నియమావళి నుండి మినహాయించాలి.
అధికారికంగా, డయాబెటిక్ రెటినోపతి ఉన్న రోగులకు క్లోమం ఎక్కువ ఇన్సులిన్ ఉత్పత్తి చేసే మందులు తీసుకోవడానికి అనుమతి ఉంది. ఉదాహరణకు, డయాబెటన్ MV, అమరిల్, మణినిల్ మరియు వాటి అనలాగ్లు. అయితే, ఈ మందులు టైప్ 2 డయాబెటిస్కు హానికరమైన మాత్రల జాబితాలో ఉన్నాయి. ఇవి క్లోమమును క్షీణింపజేస్తాయి మరియు రోగుల మరణాలను తగ్గించవు మరియు దానిని కూడా పెంచుతాయి. వాటిని ఉపయోగించకపోవడమే మంచిది. మూత్రపిండాల సమస్యలను అభివృద్ధి చేసే మధుమేహ వ్యాధిగ్రస్తులు చక్కెరను తగ్గించే మాత్రలను ఇన్సులిన్ ఇంజెక్షన్లతో భర్తీ చేయాలి.
కొన్ని డయాబెటిస్ మందులు తీసుకోవచ్చు, కానీ జాగ్రత్తగా, మీ వైద్యుడితో అంగీకరించినట్లు.నియమం ప్రకారం, వారు గ్లూకోజ్ స్థాయిలపై తగినంత మంచి నియంత్రణను ఇవ్వలేరు మరియు ఇన్సులిన్ ఇంజెక్షన్లను తిరస్కరించే అవకాశాన్ని ఇవ్వరు.
నేను ఏ ఒత్తిడి మాత్రలు తీసుకోవాలి?
రక్తపోటు మాత్రలు చాలా ముఖ్యమైనవి, ఇవి ACE ఇన్హిబిటర్ గ్రూపులు లేదా యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్లకు చెందినవి. ఇవి రక్తపోటును తగ్గించడమే కాక, మూత్రపిండాలకు అదనపు రక్షణ కల్పిస్తాయి. ఈ ations షధాలను తీసుకోవడం ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యం ఆలస్యం కావడానికి సహాయపడుతుంది.
మీ రక్తపోటు 130/80 mm Hg కంటే తక్కువగా ఉంచడానికి ప్రయత్నించండి. కళ. దీని కోసం, మీరు సాధారణంగా అనేక రకాల .షధాలను ఉపయోగించాలి. ACE ఇన్హిబిటర్స్ లేదా యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్లతో ప్రారంభించండి. బీటా-బ్లాకర్స్, మూత్రవిసర్జన (మూత్రవిసర్జన), కాల్షియం ఛానల్ బ్లాకర్స్ - ఇతర సమూహాల నుండి వచ్చిన drugs షధాలతో కూడా ఇవి భర్తీ చేయబడతాయి. రోజుకు ఒకసారి పరిపాలన కోసం ఒక పూత కింద 2-3 క్రియాశీల పదార్థాలను కలిగి ఉన్న అనుకూలమైన కలయిక మాత్రలను మీకు సూచించమని వైద్యుడిని అడగండి.
చికిత్స ప్రారంభంలో ACE ఇన్హిబిటర్స్ లేదా యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్స్ రక్త క్రియేటినిన్ స్థాయిలను పెంచుతాయి. ఇది ఎంత తీవ్రంగా ఉందో మీ వైద్యుడితో మాట్లాడండి. చాలా మటుకు, మీరు cancel షధాన్ని రద్దు చేయవలసిన అవసరం లేదు. అలాగే, ఈ మందులు రక్తంలో పొటాషియం స్థాయిని పెంచుతాయి, ప్రత్యేకించి మీరు వాటిని ఒకదానితో ఒకటి లేదా మూత్రవిసర్జన మందులతో కలిపి ఉంటే.
పొటాషియం యొక్క అధిక సాంద్రత గుండె ఆగిపోవడానికి కారణమవుతుంది. దీనిని నివారించడానికి, మీరు ACE ఇన్హిబిటర్స్ మరియు యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్లను, అలాగే పొటాషియం-స్పేరింగ్ మూత్రవిసర్జన అని పిలువబడే మందులను మిళితం చేయకూడదు. క్రియేటినిన్ మరియు పొటాషియం కోసం రక్త పరీక్షలు, అలాగే ప్రోటీన్ (అల్బుమిన్) కోసం మూత్రాన్ని నెలకు ఒకసారి తీసుకోవాలి. దీన్ని చేయడానికి సోమరితనం చేయవద్దు.
కొలెస్ట్రాల్, ఆస్పిరిన్ మరియు ఇతర యాంటీ ప్లేట్లెట్ ఏజెంట్లు, రక్తహీనత కోసం మందులు మరియు ఆహార పదార్ధాల కోసం మీ చొరవ స్టాటిన్లను ఉపయోగించవద్దు. ఈ మాత్రలన్నీ తీవ్రమైన దుష్ప్రభావాలను కలిగిస్తాయి. వాటిని తీసుకోవలసిన అవసరం గురించి మీ వైద్యుడితో మాట్లాడండి. అలాగే, రక్తపోటుకు మందుల ఎంపికపై డాక్టర్ వ్యవహరించాలి.
రోగి యొక్క పని క్రమం తప్పకుండా పరీక్షలు చేయటానికి సోమరితనం కాదు మరియు అవసరమైతే, చికిత్స నియమాన్ని సరిచేయడానికి వైద్యుడిని సంప్రదించండి. మంచి రక్తంలో గ్లూకోజ్ సాధించడానికి మీ ప్రధాన సాధనం ఇన్సులిన్, డయాబెటిస్ మాత్రలు కాదు.
డయాబెటిక్ నెఫ్రోపతీ మరియు అధిక రక్తపోటు ఉన్న రోగి ఏమి చేయాలి?
తక్కువ కార్బ్ డైట్కు మారడం వల్ల రక్తంలో చక్కెర మాత్రమే కాకుండా, కొలెస్ట్రాల్ మరియు రక్తపోటు కూడా మెరుగుపడుతుంది. ప్రతిగా, గ్లూకోజ్ మరియు రక్తపోటును సాధారణీకరించడం డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధిని నిరోధిస్తుంది.
అయినప్పటికీ, మూత్రపిండాల వైఫల్యం అధునాతన దశకు అభివృద్ధి చెందితే, తక్కువ కార్బ్ డైట్కు మారడం చాలా ఆలస్యం. డాక్టర్ సూచించిన మాత్రలు తీసుకోవడం మాత్రమే మిగిలి ఉంది. మోక్షానికి నిజమైన అవకాశం మూత్రపిండ మార్పిడి ద్వారా ఇవ్వబడుతుంది. ఇది క్రింద వివరంగా వివరించబడింది.
రక్తపోటుకు సంబంధించిన అన్ని of షధాలలో, ACE ఇన్హిబిటర్స్ మరియు యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్స్ మూత్రపిండాలను ఉత్తమంగా రక్షిస్తాయి. మీరు ఈ drugs షధాలలో ఒకదాన్ని మాత్రమే తీసుకోవాలి, అవి ఒకదానితో ఒకటి కలపలేవు. అయినప్పటికీ, దీనిని బీటా-బ్లాకర్స్, మూత్రవిసర్జన మందులు లేదా కాల్షియం ఛానల్ బ్లాకర్ల వాడకంతో కలపవచ్చు. సాధారణంగా, అనుకూలమైన కలయిక మాత్రలు సూచించబడతాయి, వీటిలో ఒక షెల్ కింద 2-3 క్రియాశీల పదార్థాలు ఉంటాయి.
మూత్రపిండాల చికిత్సకు కొన్ని మంచి జానపద నివారణలు ఏమిటి?
మూత్రపిండాల సమస్యలకు మూలికలు మరియు ఇతర జానపద నివారణలను లెక్కించడం మీరు చేయగలిగే చెత్త పని. సాంప్రదాయ medicine షధం డయాబెటిక్ నెఫ్రోపతీ నుండి అస్సలు సహాయపడదు. లేకపోతే మీకు భరోసా ఇచ్చే చార్లటాన్ల నుండి దూరంగా ఉండండి.
జానపద నివారణల అభిమానులు డయాబెటిస్ సమస్యలతో త్వరగా చనిపోతారు. వాటిలో కొన్ని గుండెపోటు లేదా స్ట్రోక్ నుండి చాలా తేలికగా చనిపోతాయి. మరణానికి ముందు ఇతరులు మూత్రపిండాలు, కుళ్ళిన కాళ్ళు లేదా అంధత్వంతో బాధపడుతున్నారు.
డయాబెటిక్ నెఫ్రోపతీకి జానపద నివారణలలో లింగన్బెర్రీస్, స్ట్రాబెర్రీలు, చమోమిల్స్, క్రాన్బెర్రీస్, రోవాన్ పండ్లు, గులాబీ పండ్లు, అరటి, బిర్చ్ మొగ్గలు మరియు పొడి బీన్ ఆకులు ఉన్నాయి. జాబితా చేయబడిన మూలికా నివారణల నుండి, టీ మరియు కషాయాలను తయారు చేస్తారు. మూత్రపిండాలపై అవి నిజమైన రక్షణ ప్రభావాన్ని కలిగి ఉండవని మేము పునరావృతం చేస్తున్నాము.
రక్తపోటు కోసం ఆహార పదార్ధాలపై ఆసక్తి చూపండి. ఇది మొదట, విటమిన్ బి 6 తో మెగ్నీషియం, అలాగే టౌరిన్, కోఎంజైమ్ క్యూ 10 మరియు అర్జినిన్. వారు కొంత ప్రయోజనం పొందుతారు. వాటిని మందులతో పాటు తీసుకోవచ్చు, కానీ వాటి స్థానంలో కాదు. డయాబెటిక్ నెఫ్రోపతీ యొక్క తీవ్రమైన దశలలో, ఈ మందులు విరుద్ధంగా ఉండవచ్చు. దీని గురించి మీ వైద్యుడితో మాట్లాడండి.
డయాబెటిస్లో బ్లడ్ క్రియేటినిన్ను ఎలా తగ్గించాలి?
క్రియేటినిన్ అనేది శరీరం నుండి మూత్రపిండాలు తొలగించే ఒక రకమైన వ్యర్థాలు. సాధారణ బ్లడ్ క్రియేటినిన్కు దగ్గరగా, మూత్రపిండాలు మెరుగ్గా పనిచేస్తాయి. అనారోగ్య మూత్రపిండాలు క్రియేటినిన్ విసర్జనను తట్టుకోలేవు, అందుకే ఇది రక్తంలో పేరుకుపోతుంది. క్రియేటినిన్ విశ్లేషణ ఫలితాల ఆధారంగా, గ్లోమెరులర్ వడపోత రేటు లెక్కించబడుతుంది.
మూత్రపిండాలను రక్షించడానికి, డయాబెటిస్ తరచుగా ACE ఇన్హిబిటర్స్ లేదా యాంజియోటెన్సిన్- II రిసెప్టర్ బ్లాకర్స్ అని పిలువబడే మాత్రలను సూచిస్తారు. మీరు ఈ మందులు తీసుకోవడం ప్రారంభించిన మొదటిసారి, మీ బ్లడ్ క్రియేటినిన్ స్థాయి పెరుగుతుంది. అయితే, తరువాత అది తగ్గే అవకాశం ఉంది. మీ క్రియేటినిన్ స్థాయి పెరిగితే, ఇది ఎంత తీవ్రంగా ఉందో మీ వైద్యుడితో మాట్లాడండి.
మూత్రపిండాల సాధారణ గ్లోమెరులర్ వడపోత రేటును పునరుద్ధరించడం సాధ్యమేనా?
గ్లోమెరులర్ వడపోత రేటు గణనీయంగా తగ్గిన తరువాత అది పెరగదని అధికారికంగా నమ్ముతారు. అయితే, మధుమేహ వ్యాధిగ్రస్తులలో మూత్రపిండాల పనితీరును పునరుద్ధరించే అవకాశం ఉంది. ఇది చేయుటకు, ఆరోగ్యకరమైన ప్రజలలో మాదిరిగా మీరు స్థిరమైన సాధారణ రక్త చక్కెరను నిర్వహించాలి.
ఈ లక్ష్యాన్ని సాధించడానికి, మీరు టైప్ 2 డయాబెటిస్ లేదా టైప్ 1 డయాబెటిస్ కంట్రోల్ సిస్టమ్ కోసం దశల వారీ చికిత్స నియమాన్ని ఉపయోగించవచ్చు. అయినప్పటికీ, ఇది అంత సులభం కాదు, ముఖ్యంగా డయాబెటిస్ యొక్క మూత్రపిండ సమస్యలు ఇప్పటికే అభివృద్ధి చెందితే. రోజూ నియమావళికి కట్టుబడి ఉండటానికి రోగికి అధిక ప్రేరణ మరియు క్రమశిక్షణ ఉండాలి.
డయాబెటిక్ నెఫ్రోపతీ యొక్క అభివృద్ధి తిరిగి రాకపోయినా, తక్కువ కార్బ్ డైట్కు మారడం చాలా ఆలస్యం అని దయచేసి గమనించండి. రిటర్న్ యొక్క పాయింట్ గ్లోమెరులర్ వడపోత రేటు 40-45 ml / min.
డాక్టర్ బెర్న్స్టెయిన్ నుండి సమాచారం
క్రింద పేర్కొన్నవన్నీ డాక్టర్ బెర్న్స్టెయిన్ యొక్క వ్యక్తిగత అభ్యాసం, తీవ్రమైన పరిశోధనల ద్వారా బ్యాకప్ చేయబడలేదు. ఆరోగ్యకరమైన మూత్రపిండాలు ఉన్నవారిలో, గ్లోమెరులర్ వడపోత రేటు 60-120 ml / min. అధిక రక్తంలో గ్లూకోజ్ క్రమంగా వడపోత మూలకాలను నాశనం చేస్తుంది. ఈ కారణంగా, గ్లోమెరులర్ వడపోత రేటు తగ్గుతుంది. ఇది 15 ml / min మరియు అంతకంటే తక్కువకు పడిపోయినప్పుడు, రోగి మరణాన్ని నివారించడానికి డయాలసిస్ లేదా మూత్రపిండ మార్పిడి అవసరం.
గ్లోమెరులర్ వడపోత రేటు 40 మి.లీ / నిమి కంటే ఎక్కువగా ఉంటే తక్కువ కార్బ్ ఆహారం సూచించవచ్చని డాక్టర్ బెర్న్స్టెయిన్ అభిప్రాయపడ్డారు. ఆరోగ్యకరమైన వ్యక్తులలో మాదిరిగా చక్కెరను సాధారణ స్థితికి తగ్గించడం మరియు స్థిరంగా 3.9-5.5 mmol / L గా ఉంచడం లక్ష్యం.
ఈ లక్ష్యాన్ని సాధించడానికి, మీరు ఆహారాన్ని మాత్రమే అనుసరించాల్సిన అవసరం లేదు, కానీ టైప్ 2 డయాబెటిస్ లేదా టైప్ 1 డయాబెటిస్ కంట్రోల్ ప్రోగ్రామ్ కోసం మొత్తం దశల వారీ చికిత్సా విధానాన్ని ఉపయోగించాలి. కార్యకలాపాల పరిధిలో తక్కువ కార్బ్ ఆహారం, అలాగే తక్కువ మోతాదు ఇన్సులిన్ ఇంజెక్షన్లు, మాత్రలు తీసుకోవడం మరియు శారీరక శ్రమ ఉంటాయి.
సాధారణ రక్తంలో గ్లూకోజ్ స్థాయిని సాధించిన రోగులలో, మూత్రపిండాలు కోలుకోవడం ప్రారంభమవుతాయి మరియు డయాబెటిక్ నెఫ్రోపతి పూర్తిగా అదృశ్యమవుతుంది. అయినప్పటికీ, సమస్యల అభివృద్ధి చాలా దూరం వెళ్ళకపోతే మాత్రమే ఇది సాధ్యమవుతుంది. గ్లోమెరులర్ వడపోత రేటు 40 ml / min ఒక ప్రవేశ విలువ. అది సాధిస్తే, రోగి ప్రోటీన్ పరిమితితో కూడిన ఆహారాన్ని మాత్రమే అనుసరించవచ్చు. ఎందుకంటే తక్కువ కార్బ్ ఆహారం ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యం అభివృద్ధిని వేగవంతం చేస్తుంది.
మీరు ఈ సమాచారాన్ని మీ స్వంత పూచీతో ఉపయోగించవచ్చని మేము పునరావృతం చేస్తున్నాము.తక్కువ కార్బ్ ఆహారం మూత్రపిండాలకు హాని కలిగిస్తుంది మరియు 40 మి.లీ / నిమి కంటే ఎక్కువ గ్లోమెరులర్ వడపోత రేటుతో ఉండవచ్చు. మధుమేహ వ్యాధిగ్రస్తులకు దాని భద్రత గురించి అధికారిక అధ్యయనాలు నిర్వహించబడలేదు.
ఆహారాన్ని అనుసరించడానికి మిమ్మల్ని మీరు పరిమితం చేయవద్దు, కానీ రక్తంలో గ్లూకోజ్ స్థాయిలను స్థిరంగా మరియు సాధారణంగా ఉంచడానికి మొత్తం శ్రేణి చర్యలను ఉపయోగించండి. ముఖ్యంగా, ఖాళీ కడుపుతో ఉదయం చక్కెరను ఎలా సాధారణీకరించాలో గుర్తించండి. మూత్రపిండాల పనితీరును తనిఖీ చేయడానికి రక్తం మరియు మూత్ర పరీక్షలు తీవ్రమైన శారీరక శ్రమ లేదా మద్యపానం తర్వాత తీసుకోకూడదు. 2-3 రోజులు వేచి ఉండండి, లేకపోతే ఫలితాలు నిజంగా ఉన్నదానికంటే అధ్వాన్నంగా ఉంటాయి.
దీర్ఘకాలిక మూత్రపిండ వైఫల్యంలో మధుమేహ వ్యాధిగ్రస్తులు ఎంతకాలం జీవిస్తారు?
రెండు పరిస్థితులను పరిగణించండి:
- మూత్రపిండాల గ్లోమెరులర్ వడపోత రేటు ఇంకా చాలా తగ్గలేదు.
- మూత్రపిండాలు ఇక పనిచేయవు, రోగికి డయాలసిస్ చికిత్స చేస్తారు.
మొదటి సందర్భంలో, ఆరోగ్యకరమైన వ్యక్తుల మాదిరిగానే మీరు మీ రక్తంలో చక్కెరను స్థిరంగా ఉంచడానికి ప్రయత్నించవచ్చు. మరింత సమాచారం కోసం, దశల వారీ టైప్ 2 డయాబెటిస్ చికిత్స ప్రణాళిక లేదా టైప్ 1 డయాబెటిస్ నియంత్రణ వ్యవస్థ చూడండి. సిఫారసులను జాగ్రత్తగా అమలు చేయడం వల్ల డయాబెటిక్ నెఫ్రోపతి మరియు ఇతర సమస్యల అభివృద్ధిని నిరోధించడం సాధ్యమవుతుంది మరియు మూత్రపిండాల యొక్క ఆదర్శ పనితీరును కూడా పునరుద్ధరిస్తుంది.
డయాబెటిస్ యొక్క ఆయుష్షు ఆరోగ్యకరమైన వ్యక్తుల మాదిరిగానే ఉండవచ్చు. ఇది రోగి యొక్క ప్రేరణపై చాలా ఆధారపడి ఉంటుంది. డాక్టర్ బెర్న్స్టెయిన్ యొక్క వైద్యం సిఫారసులను ప్రతిరోజూ అనుసరించడం వల్ల అత్యుత్తమ క్రమశిక్షణ అవసరం. అయితే, ఇందులో అసాధ్యం ఏమీ లేదు. మధుమేహాన్ని నియంత్రించడానికి చర్యలు రోజుకు 10-15 నిమిషాలు పడుతుంది.
డయాలసిస్తో చికిత్స పొందిన మధుమేహ వ్యాధిగ్రస్తుల ఆయుర్దాయం కిడ్నీ మార్పిడి కోసం వేచి ఉండే అవకాశం ఉందా అనే దానిపై ఆధారపడి ఉంటుంది. డయాలసిస్ చేయించుకుంటున్న రోగుల ఉనికి చాలా బాధాకరమైనది. ఎందుకంటే అవి స్థిరంగా ఆరోగ్యం మరియు బలహీనతను కలిగి ఉంటాయి. అలాగే, శుభ్రపరిచే విధానాల యొక్క కఠినమైన షెడ్యూల్ సాధారణ జీవితాన్ని గడపడానికి అవకాశాన్ని కోల్పోతుంది.
ఏటా డయాలసిస్ చేయించుకుంటున్న రోగులలో 20% మంది తదుపరి విధానాలను నిరాకరిస్తున్నారని అధికారిక అమెరికన్ వర్గాలు చెబుతున్నాయి. అందువలన, వారు తప్పనిసరిగా వారి జీవితాల భరించలేని పరిస్థితుల కారణంగా ఆత్మహత్య చేసుకుంటారు. మూత్రపిండ మార్పిడి చేయాలనే ఆశ ఉంటే ఎండ్-స్టేజ్ మూత్రపిండ వైఫల్యం ఉన్నవారు జీవితానికి అతుక్కుంటారు. లేదా వారు కొంత వ్యాపారం పూర్తి చేయాలనుకుంటే.
కిడ్నీ మార్పిడి: ప్రయోజనాలు మరియు అప్రయోజనాలు
మూత్రపిండ మార్పిడి రోగులకు డయాలసిస్ కంటే మెరుగైన జీవన నాణ్యతను మరియు సుదీర్ఘ జీవితాన్ని అందిస్తుంది. ప్రధాన విషయం ఏమిటంటే డయాలసిస్ విధానాల స్థలం మరియు సమయానికి అటాచ్మెంట్ అదృశ్యమవుతుంది. దీనికి ధన్యవాదాలు, రోగులకు పని మరియు ప్రయాణించే అవకాశం ఉంది. విజయవంతమైన మూత్రపిండ మార్పిడి తరువాత, పోషక పరిమితులను సడలించవచ్చు, అయినప్పటికీ ఆహారం ఆరోగ్యంగా ఉండాలి.
డయాలసిస్తో పోల్చితే మార్పిడి యొక్క ప్రతికూలతలు శస్త్రచికిత్సా ప్రమాదం, అలాగే దుష్ప్రభావాలను కలిగి ఉన్న రోగనిరోధక మందులను తీసుకోవలసిన అవసరం ఉంది. మార్పిడి ఎన్ని సంవత్సరాలు ఉంటుందో ముందుగానే to హించలేము. ఈ లోపాలు ఉన్నప్పటికీ, చాలా మంది రోగులు దాత మూత్రపిండాలను స్వీకరించే అవకాశం ఉంటే డయాలసిస్ కాకుండా శస్త్రచికిత్సను ఎంచుకుంటారు.
డయాలసిస్ కంటే కిడ్నీ మార్పిడి సాధారణంగా మంచిది.
మార్పిడికి ముందు రోగి డయాలసిస్ కోసం తక్కువ సమయం గడుపుతుంటే, రోగ నిరూపణ మంచిది. ఆదర్శవంతంగా, డయాలసిస్ అవసరమయ్యే ముందు ఆపరేషన్ చేయాలి. క్యాన్సర్ మరియు అంటు వ్యాధులు లేని రోగులకు కిడ్నీ మార్పిడి చేస్తారు. ఆపరేషన్ సుమారు 4 గంటలు ఉంటుంది. ఈ సమయంలో, రోగి యొక్క సొంత వడపోత అవయవాలు తొలగించబడవు. చిత్రంలో చూపిన విధంగా దాత మూత్రపిండము దిగువ ఉదరంలో అమర్చబడి ఉంటుంది.
శస్త్రచికిత్స అనంతర కాలం యొక్క లక్షణాలు ఏమిటి?
ఆపరేషన్ తరువాత, రెగ్యులర్ పరీక్షలు మరియు నిపుణులతో సంప్రదింపులు అవసరం, ముఖ్యంగా మొదటి సంవత్సరంలో. మొదటి నెలల్లో, వారానికి చాలాసార్లు రక్త పరీక్షలు చేస్తారు. ఇంకా, వారి పౌన frequency పున్యం తగ్గుతుంది, కాని వైద్య సంస్థకు క్రమం తప్పకుండా సందర్శించడం ఇంకా అవసరం.
రోగనిరోధక మందులను ఉపయోగించినప్పటికీ పున lant స్థాపించిన మూత్రపిండాల తిరస్కరణ సంభవించవచ్చు. దీని సంకేతాలు: జ్వరం, మూత్రం తగ్గడం, వాపు, మూత్రపిండంలో నొప్పి. సమయానికి చర్యలు తీసుకోవడం చాలా ముఖ్యం, క్షణం మిస్ అవ్వకుండా, అత్యవసరంగా వైద్యుడిని సంప్రదించండి.
సుమారు 8 వారాల్లో పనికి తిరిగి రావడం సాధ్యమవుతుంది. కానీ ప్రతి రోగికి తనదైన వ్యక్తిగత పరిస్థితి మరియు శస్త్రచికిత్స తర్వాత కోలుకునే వేగం ఉంటుంది. ఉప్పు మరియు కొవ్వు పరిమితితో ఆహారం తీసుకోవడం మంచిది. ద్రవాలు పుష్కలంగా త్రాగాలి.
మార్పిడి చేసిన మూత్రపిండంతో నివసించే పురుషులు మరియు మహిళలు తరచుగా పిల్లలను కూడా కలిగి ఉంటారు. ఆపరేషన్ తర్వాత ఒక సంవత్సరం కంటే ముందుగానే మహిళలు గర్భవతి కావాలని సిఫార్సు చేస్తారు.
మూత్రపిండ మార్పిడి ఎంతకాలం జీవించగలదు?
స్థూలంగా చెప్పాలంటే, విజయవంతమైన మూత్రపిండ మార్పిడి డయాబెటిస్ జీవితాన్ని 4-6 సంవత్సరాలు పొడిగిస్తుంది. ఈ ప్రశ్నకు మరింత ఖచ్చితమైన సమాధానం అనేక అంశాలపై ఆధారపడి ఉంటుంది. మూత్రపిండ మార్పిడి తర్వాత 80% మధుమేహ వ్యాధిగ్రస్తులు కనీసం 5 సంవత్సరాలు నివసిస్తున్నారు. 35% మంది రోగులు 10 సంవత్సరాలు లేదా అంతకంటే ఎక్కువ కాలం జీవించగలుగుతారు. మీరు గమనిస్తే, ఆపరేషన్ విజయవంతమయ్యే అవకాశాలు గణనీయమైనవి.
తక్కువ ఆయుర్దాయం కోసం ప్రమాద కారకాలు:
- డయాబెటిస్ మూత్రపిండ మార్పిడి కోసం చాలాసేపు వేచి ఉండి, 3 సంవత్సరాలు లేదా అంతకంటే ఎక్కువ కాలం డయాలసిస్తో చికిత్స పొందారు.
- శస్త్రచికిత్స సమయంలో రోగి వయస్సు 45 సంవత్సరాల కంటే పాతది.
- టైప్ 1 డయాబెటిస్ అనుభవం 25 సంవత్సరాలు లేదా అంతకంటే ఎక్కువ.
సజీవ దాత నుండి కిడ్నీ ఒక కాడవర్ కంటే ఉత్తమం. కొన్నిసార్లు, కాడెరిక్ కిడ్నీతో పాటు, క్లోమం కూడా నాటుతారు. సాంప్రదాయ మూత్రపిండ మార్పిడితో పోలిస్తే ఇటువంటి ఆపరేషన్ యొక్క ప్రయోజనాలు మరియు అప్రయోజనాలు గురించి నిపుణులతో సంప్రదించండి.
మార్పిడి చేసిన మూత్రపిండాలు సాధారణంగా మూలాలను తీసుకున్న తరువాత, మీరు మీ స్వంత అపాయంలో మరియు ప్రమాదంలో, తక్కువ కార్బ్ డైట్కు మారవచ్చు. ఎందుకంటే చక్కెరను సాధారణ స్థితికి తీసుకురావడానికి మరియు స్థిరంగా మరియు సాధారణంగా ఉంచడానికి ఇది ఏకైక పరిష్కారం. ఈ రోజు వరకు, ఏ వైద్యుడు దీనిని ఆమోదించడు. అయితే, మీరు ప్రామాణికమైన ఆహారాన్ని అనుసరిస్తే, మీ రక్తంలో గ్లూకోజ్ అధికంగా ఉంటుంది మరియు దాటవేయబడుతుంది. మార్పిడి చేయబడిన అవయవంతో, మీ స్వంత మూత్రపిండాలకు ఇప్పటికే జరిగిన అదే త్వరగా జరుగుతుంది.
మూత్రపిండ మార్పిడి తర్వాత మీరు మీ స్వంత అపాయంలో మరియు ప్రమాదంలో మాత్రమే తక్కువ కార్బ్ డైట్కు మారవచ్చని మేము పునరావృతం చేస్తున్నాము. మొదట మీకు క్రియేటినిన్ మరియు గ్లోమెరులర్ వడపోత రేట్లు ప్రవేశ స్థాయి కంటే ఎక్కువగా ఉన్నాయని నిర్ధారించుకోండి.
మార్పిడి చేసిన మూత్రపిండంతో నివసించే మధుమేహ వ్యాధిగ్రస్తులకు అధికారికంగా తక్కువ కార్బ్ ఆహారం ఆమోదించబడదు. ఈ అంశంపై ఎటువంటి అధ్యయనాలు నిర్వహించబడలేదు. ఏదేమైనా, ఆంగ్ల భాషా సైట్లలో మీరు అవకాశం పొందిన మరియు మంచి ఫలితాలను పొందిన వ్యక్తుల కథలను కనుగొనవచ్చు. వారు సాధారణ రక్తంలో చక్కెర, మంచి కొలెస్ట్రాల్ మరియు రక్తపోటును ఆనందిస్తారు.
గత దశాబ్దంలో ప్రపంచంలో డయాబెటిస్ ఉన్న రోగుల సంఖ్య 2 రెట్లు పెరిగింది. "తీపి" వ్యాధితో మరణాలకు ప్రధాన కారణాలలో ఒకటి డయాబెటిక్ నెఫ్రోపతీ. ప్రతి సంవత్సరం, సుమారు 400 వేల మంది రోగులు దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క చివరి దశను అభివృద్ధి చేస్తారు, దీనికి హిమోడయాలసిస్ మరియు మూత్రపిండ మార్పిడి అవసరం.
సంక్లిష్టత అనేది ప్రగతిశీల మరియు కోలుకోలేని ప్రక్రియ (ప్రోటీన్యూరియా దశలో), దీనికి డయాబెటిక్ పరిస్థితి యొక్క తక్షణ అర్హత గల జోక్యం మరియు దిద్దుబాటు అవసరం. మధుమేహంలో నెఫ్రోపతీ చికిత్స వ్యాసంలో పరిగణించబడుతుంది.
వ్యాధి పురోగతి కారకాలు
రోగుల లక్షణం అయిన అధిక చక్కెర విలువలు సమస్యల అభివృద్ధిలో ట్రిగ్గర్. ఇది హైపర్గ్లైసీమియా ఇతర కారకాలను సక్రియం చేస్తుంది:
- ఇంట్రాక్రానియల్ హైపర్టెన్షన్ (మూత్రపిండాల గ్లోమెరులి లోపల పెరిగిన ఒత్తిడి),
- దైహిక ధమనుల రక్తపోటు (మొత్తం రక్తపోటు పెరుగుదల),
- హైపర్లిపిడెమియా (రక్తంలో కొవ్వు అధికంగా ఉంటుంది).
ఈ ప్రక్రియలే సెల్యులార్ స్థాయిలో మూత్రపిండ నిర్మాణాలకు నష్టం కలిగిస్తాయి.అధిక ప్రోటీన్ కలిగిన ఆహారం (నెఫ్రోపతీతో, కాబట్టి మూత్రంలో ప్రోటీన్ పదార్ధాల పెరుగుదల, ఇది పాథాలజీ యొక్క మరింత బలమైన పురోగతికి దారితీస్తుంది) మరియు రక్తహీనతను అదనపు అభివృద్ధి కారకాలుగా పరిగణిస్తారు.
వర్గీకరణ
డయాబెటిస్ మెల్లిటస్ సమక్షంలో కిడ్నీ పాథాలజీ యొక్క ఆధునిక విభాగం 5 దశలను కలిగి ఉంది, మొదటి రెండు ప్రిలినికల్ మరియు మిగిలినవి క్లినికల్ గా పరిగణించబడతాయి. ప్రిక్లినికల్ వ్యక్తీకరణలు మూత్రపిండాలలో నేరుగా మార్పులు, పాథాలజీ యొక్క స్పష్టమైన లక్షణాలు లేవు.
నిపుణుడు నిర్ణయించగలడు:
- మూత్రపిండాల హైపర్ ఫిల్ట్రేషన్,
- గ్లోమెరులర్ బేస్మెంట్ పొర యొక్క గట్టిపడటం,
- మెసంగియల్ మాతృక యొక్క విస్తరణ.
ఈ దశలలో, మూత్రం యొక్క సాధారణ విశ్లేషణలో ఎటువంటి మార్పులు లేవు, రక్తపోటు తరచుగా సాధారణం, ఫండస్ యొక్క నాళాలలో స్పష్టమైన మార్పులు లేవు. సకాలంలో జోక్యం చేసుకోవడం మరియు చికిత్స యొక్క నియామకం రోగి ఆరోగ్యాన్ని పునరుద్ధరించగలదు. ఈ దశలను రివర్సబుల్ గా పరిగణిస్తారు.
- డయాబెటిక్ నెఫ్రోపతీ ప్రారంభం,
- తీవ్రమైన డయాబెటిక్ నెఫ్రోపతి,
- విసర్జింపబడకపోవుట.
ప్రీ-డయాలసిస్ చికిత్స
చికిత్సలో ఆహారం పాటించడం, కార్బోహైడ్రేట్ జీవక్రియను సరిదిద్దడం, రక్తపోటును తగ్గించడం మరియు కొవ్వు జీవక్రియను పునరుద్ధరించడం వంటివి ఉంటాయి. ఒక ముఖ్యమైన విషయం ఏమిటంటే, ఇన్సులిన్ థెరపీ లేదా చక్కెరను తగ్గించే of షధాల వాడకం ద్వారా మధుమేహానికి పరిహారం సాధించడం.
నాన్-డ్రగ్ థెరపీ ఈ క్రింది అంశాలపై ఆధారపడి ఉంటుంది:
- శారీరక శ్రమ పెరిగింది, కానీ సహేతుకమైన మేరకు,
- ధూమపానం మరియు మద్యపానం మానేయడం,
- ఒత్తిడితో కూడిన పరిస్థితుల ప్రభావాన్ని పరిమితం చేయడం,
- మానసిక-భావోద్వేగ నేపథ్యం యొక్క మెరుగుదల.
డైట్ థెరపీ
పోషకాహారం యొక్క దిద్దుబాటు వేగంగా జీర్ణమయ్యే కార్బోహైడ్రేట్ల తిరస్కరణలో మాత్రమే ఉంటుంది, ఇది డయాబెటిస్కు విలక్షణమైనది, కానీ టేబుల్ నంబర్ 7 సూత్రాలకు అనుగుణంగా ఉంటుంది. సమతుల్య తక్కువ కార్బ్ ఆహారం సిఫార్సు చేయబడింది, ఇది రోగి యొక్క శరీరాన్ని అవసరమైన పోషకాలు, విటమిన్లు, ట్రేస్ ఎలిమెంట్స్తో సంతృప్తిపరుస్తుంది.
శరీరంలో లభించే ప్రోటీన్ మొత్తం రోజుకు కిలోగ్రాము శరీర బరువుకు 1 గ్రా మించకూడదు, రక్త నాళాల స్థితిని మెరుగుపరచడానికి, “చెడు” కొలెస్ట్రాల్ ను తొలగించడానికి లిపిడ్ల స్థాయిని తగ్గించడం కూడా అవసరం. కింది ఉత్పత్తులు పరిమితం కావాలి:
- రొట్టె మరియు పాస్తా
- తయారుగా ఉన్న ఆహారం
- marinades,
- పొగబెట్టిన మాంసాలు
- ఉప్పు,
- ద్రవ (రోజుకు 1 లీటర్ వరకు),
- సాస్,
- మాంసం, గుడ్లు, కొవ్వు.
బాల్యంలో, అంటువ్యాధి యొక్క తీవ్రమైన పాథాలజీలతో, పిల్లవాడిని మోసే కాలంలో ఇటువంటి ఆహారం విరుద్ధంగా ఉంటుంది.
రక్తంలో చక్కెర దిద్దుబాటు
డయాబెటిక్ నెఫ్రోపతీ అభివృద్ధిలో ట్రిగ్గర్గా పరిగణించబడే అధిక గ్లైసెమియా కనుక, చక్కెర స్థాయిలు అనుమతించబడిన పరిధిలో ఉండేలా అన్ని ప్రయత్నాలు చేయడం అవసరం.
హైపోగ్లైసీమిక్ పరిస్థితులు పెరిగే ప్రమాదం ఉన్న రోగులకు, అలాగే గుండె జబ్బు ఉన్న రోగులకు మరియు వారి ఆయుర్దాయం పరిమితం కావడానికి 7% పైన సూచిక అనుమతించబడుతుంది.
ఇన్సులిన్ చికిత్సతో, ఉపయోగించిన మందులు, వాటి పరిపాలన మరియు మోతాదు నియమాలను సమీక్షించడం ద్వారా పరిస్థితి యొక్క దిద్దుబాటు జరుగుతుంది. ఉత్తమమైన నియమావళి రోజుకు 1-2 సార్లు దీర్ఘకాలిక ఇన్సులిన్ ఇంజెక్షన్ మరియు శరీరంలోని ప్రతి భోజనానికి ముందు “చిన్న” drug షధంగా పరిగణించబడుతుంది.
డయాబెటిక్ నెఫ్రోపతీ చికిత్స కోసం చక్కెరను తగ్గించే మందులు కూడా ఉపయోగ లక్షణాలను కలిగి ఉన్నాయి. ఎంచుకునేటప్పుడు, రోగి శరీరం నుండి క్రియాశీల పదార్థాలను తొలగించే మార్గాలను మరియు of షధాల యొక్క ఫార్మాకోడైనమిక్స్ను పరిగణనలోకి తీసుకోవడం అవసరం.
ముఖ్యమైన పాయింట్లు
నిపుణుల ఆధునిక సిఫార్సులు:
- లాక్టిక్ అసిడోసిస్ కోమా ప్రమాదం కారణంగా మూత్రపిండాల వైఫల్యానికి బిగ్యునైడ్లు ఉపయోగించబడవు.
- థియాజోలినిడియోన్స్ శరీరంలో ద్రవం నిలుపుకోవటానికి కారణమవుతాయి.
- మూత్రపిండాల పాథాలజీ కారణంగా గ్లిబెన్క్లామైడ్ రక్తంలో చక్కెర గణనీయంగా తగ్గుతుంది.
- శరీరం యొక్క సాధారణ ప్రతిస్పందనతో, రెపాగ్లినైడ్, గ్లిక్లాజైడ్ అనుమతించబడతాయి.ప్రభావం లేనప్పుడు, ఇన్సులిన్ చికిత్స సూచించబడుతుంది.
రక్తపోటు యొక్క దిద్దుబాటు
ఆప్టిమం పనితీరు 140/85 mm Hg కన్నా తక్కువ. కళ., అయితే, సంఖ్యలు 120/70 mm RT కన్నా తక్కువ. కళ. కూడా నివారించాలి. అన్నింటిలో మొదటిది, కింది drugs షధాల సమూహాలు మరియు వాటి ప్రతినిధులు చికిత్స కోసం ఉపయోగిస్తారు:
- ACE నిరోధకాలు - లిసినోప్రిల్, ఎనాలాప్రిల్,
- యాంజియోటెన్సిన్ రిసెప్టర్ బ్లాకర్స్ - లోసార్టన్, ఒల్మెసార్టన్,
- saluretics - ఫ్యూరోసెమైడ్, ఇండపామైడ్,
- కాల్షియం ఛానల్ బ్లాకర్స్ - వెరాపామిల్.
ముఖ్యం! మొదటి రెండు సమూహాలు క్రియాశీలక భాగాలకు వ్యక్తిగత హైపర్సెన్సిటివిటీ సమక్షంలో ఒకదానికొకటి భర్తీ చేయగలవు.
కొవ్వు జీవక్రియ యొక్క దిద్దుబాటు
డయాబెటిస్ మెల్లిటస్, క్రానిక్ కిడ్నీ డిసీజ్ మరియు డైస్లిపిడెమియా ఉన్న రోగులు గుండె మరియు రక్త నాళాల నుండి పాథాలజీల యొక్క అధిక ప్రమాదాన్ని కలిగి ఉంటారు. అందుకే "తీపి" వ్యాధి విషయంలో రక్త కొవ్వుల సూచికలను సరిచేయాలని నిపుణులు సిఫార్సు చేస్తున్నారు.
- కొలెస్ట్రాల్ కోసం - 4.6 mmol / l కన్నా తక్కువ,
- ట్రైగ్లిజరైడ్ల కోసం - 2.6 mmol / l కన్నా తక్కువ, మరియు గుండె మరియు రక్త నాళాల వ్యాధుల కోసం - 1.7 mmol / l కన్నా తక్కువ.
చికిత్స drugs షధాల యొక్క రెండు ప్రధాన సమూహాలను ఉపయోగిస్తుంది: స్టాటిన్స్ మరియు ఫైబ్రేట్లు. కొలెస్ట్రాల్ స్థాయిలు 3.6 mmol / l కి చేరుకున్నప్పుడు స్టాటిన్ చికిత్స ప్రారంభమవుతుంది (హృదయనాళ వ్యవస్థలో ఎటువంటి వ్యాధులు లేవని అందించినట్లయితే). సారూప్య పాథాలజీలు ఉంటే, చికిత్స ఏదైనా కొలెస్ట్రాల్ విలువలతో ప్రారంభం కావాలి.
వాటిలో అనేక తరాల మందులు ఉన్నాయి (లోవాస్టాటిన్, ఫ్లూవాస్టాటిన్, అటోర్వాస్టాటిన్, రోసువాస్టాటిన్). డ్రగ్స్ శరీరం నుండి అదనపు కొలెస్ట్రాల్ ను తొలగించగలవు, ఎల్డిఎల్ ను తగ్గిస్తాయి.
కాలేయంలో కొలెస్ట్రాల్ ఉత్పత్తికి కారణమైన నిర్దిష్ట ఎంజైమ్ యొక్క చర్యను స్టాటిన్స్ నిరోధిస్తాయి. అలాగే, మందులు కణాలలో తక్కువ-సాంద్రత కలిగిన లిపోప్రొటీన్ గ్రాహకాల సంఖ్యను పెంచుతాయి, ఇది శరీరం నుండి పెద్ద మొత్తంలో విసర్జనకు దారితీస్తుంది.
Drugs షధాల సమూహం భిన్నమైన చర్యను కలిగి ఉంది. క్రియాశీల పదార్ధం జన్యు స్థాయిలో కొలెస్ట్రాల్ను రవాణా చేసే విధానాన్ని మార్చగలదు. ప్రతినిధులు:
మూత్రపిండ వడపోత పారగమ్యత దిద్దుబాటు
రక్తంలో చక్కెర మరియు ఇంటెన్సివ్ కేర్ యొక్క దిద్దుబాటు ఎల్లప్పుడూ అల్బుమినూరియా అభివృద్ధిని నిరోధించదని క్లినికల్ డేటా సూచిస్తుంది (మూత్రంలో ప్రోటీన్ పదార్థాలు కనిపించే పరిస్థితి, ఉండకూడదు).
నియమం ప్రకారం, నెఫ్రోప్రొటెక్టర్ సులోడెక్సైడ్ సూచించబడుతుంది. ఈ drug షధం మూత్రపిండ గ్లోమెరులర్ పారగమ్యతను పునరుద్ధరించడానికి ఉపయోగిస్తారు, దీని ఫలితంగా శరీరం నుండి ప్రోటీన్ విసర్జన తగ్గుతుంది. ప్రతి 6 నెలలకు ఒకసారి సులోడెక్సైడ్ చికిత్స సూచించబడుతుంది.
ఎలక్ట్రోలైట్ బ్యాలెన్స్ రికవరీ
కింది చికిత్స నియమావళి ఉపయోగించబడుతుంది:
- రక్తంలో అధిక పొటాషియంతో పోరాడండి. కాల్షియం గ్లూకోనేట్, గ్లూకోజ్తో ఇన్సులిన్, సోడియం బైకార్బోనేట్ యొక్క పరిష్కారం ఉపయోగించండి. Drugs షధాల అసమర్థత హిమోడయాలసిస్కు సూచన.
- అజోటెమియా యొక్క తొలగింపు (రక్తంలో అధిక స్థాయిలో నత్రజని పదార్థాలు). ఎంటెరోసోర్బెంట్లు (యాక్టివేటెడ్ కార్బన్, పోవిడోన్, ఎంటర్డోడమ్) సూచించబడతాయి.
- అధిక ఫాస్ఫేట్ స్థాయిలు మరియు తక్కువ కాల్షియం సంఖ్యల దిద్దుబాటు. కాల్షియం కార్బోనేట్, ఐరన్ సల్ఫేట్, ఎపోటిన్-బీటా యొక్క పరిష్కారం ప్రవేశపెట్టబడింది.
నెఫ్రోపతీ యొక్క టెర్మినల్ దశ చికిత్స
ఆధునిక medicine షధం దీర్ఘకాలిక మూత్రపిండ వైఫల్యం యొక్క చివరి దశలో చికిత్స యొక్క 3 ప్రధాన పద్ధతులను అందిస్తుంది, ఇది రోగి యొక్క జీవితాన్ని పొడిగించగలదు. వీటిలో హిమోడయాలసిస్, పెరిటోనియల్ డయాలసిస్ మరియు మూత్రపిండ మార్పిడి ఉన్నాయి.
రక్తం యొక్క హార్డ్వేర్ శుద్దీకరణను నిర్వహించడంలో ఈ పద్ధతి ఉంటుంది. దీని కోసం, డాక్టర్ సిరల ప్రవేశాన్ని సిద్ధం చేస్తారు, దీని ద్వారా రక్తం తీయబడుతుంది. అప్పుడు అది “కృత్రిమ మూత్రపిండము” ఉపకరణంలోకి ప్రవేశిస్తుంది, ఇక్కడ అది శుభ్రపరచబడుతుంది, ఉపయోగకరమైన పదార్ధాలతో సమృద్ధిగా ఉంటుంది మరియు శరీరానికి కూడా తిరిగి వస్తుంది.
ఈ పద్ధతి యొక్క ప్రయోజనాలు రోజువారీ ప్రవర్తన అవసరం లేకపోవడం (సాధారణంగా వారానికి 2-3 సార్లు), రోగి నిరంతరం వైద్య పర్యవేక్షణలో ఉంటాడు. తమకు సేవ చేయలేని రోగులకు కూడా ఈ పద్ధతి అందుబాటులో ఉంది.
- సిరల ప్రాప్యతను అందించడం కష్టం, ఎందుకంటే నాళాలు చాలా పెళుసుగా ఉంటాయి,
- రక్తపోటును నియంత్రించడం కష్టం
- గుండె మరియు రక్త నాళాలకు నష్టం వేగంగా పెరుగుతుంది,
- రక్తంలో చక్కెరను నియంత్రించడం కష్టం
- రోగి శాశ్వతంగా ఆసుపత్రికి జతచేయబడతాడు.
పెరిటోనియల్ డయాలసిస్
ఈ విధమైన ప్రక్రియను రోగి చేయవచ్చు. పూర్వ ఉదర గోడ ద్వారా చిన్న కటిలోకి కాథెటర్ చొప్పించబడుతుంది, ఇది చాలా కాలం పాటు మిగిలిపోతుంది. ఈ కాథెటర్ ద్వారా, ఒక నిర్దిష్ట ద్రావణం యొక్క ఇన్ఫ్యూషన్ మరియు ఉత్సర్గ జరుగుతుంది, ఇది రక్త ప్లాస్మాతో సమానంగా ఉంటుంది.
ప్రతికూలతలు రోజువారీ మానిప్యులేషన్స్ అవసరం, దృశ్య తీక్షణత గణనీయంగా తగ్గడంతో పని చేయలేకపోవడం, అలాగే పెరిటోనియం యొక్క వాపు రూపంలో సమస్యలను అభివృద్ధి చేసే ప్రమాదం.